Ритм синусовая аритмия с чсс
Частота сердечных сокращений представляет собой основополагающую характеристику состояния мышечного органа и его активности. Наравне с артериальным давлением показатель ЧСС позволяет предсказать качество жизни, перспективы осложнений и иные факторы, влияющие на длительность биологического существования.
Синусовая аритмия — это изменение характера и частоты сердечных сокращений, представленное ускорением деятельности (тахикардия), ее урежением (брадикардия) или отсутствием единой схемы и ритмического рисунка — возможны сочетания.
В норме ЧСС составляет от 60 до 90 ударов в минуту. В зависимости от индивидуальных особенностей организма возможны отклонения в ту или иную сторону, но незначительные, в пределах 10 уд. в мин.
Аритмия подобного рода — классическая разновидность отклонения от нормы. Это обобщающая категория, включающая в себя несколько типов патологических изменений. Возможны и естественные моменты развития синусовых нарушений, чаще при брадикардии.
Контроль состояния, выявление первопричины — задача врача-кардиолога и смежных специалистов.
Классификация и механизм развития патологии
Типизировать болезнетворный процесс можно по нескольким основаниям.
В зависимости от ритма сердца:
- Тахикардия. Свыше 90-100 ударов в минуту.
- Брадикардия. До 60 уд. в мин.
- Изменение характера ритма (классическая ситуация).
- Смешанная форма. Встречается особенно часто, поскольку в чистом виде патологические отклонения наблюдаются редко.
Исходя из генеза:
- Первичный процесс. Развивается по кардиальным (сердечным) причинам.
- Вторичный. Обусловлен теми или иными патологиями эндокринного, другого профиля.
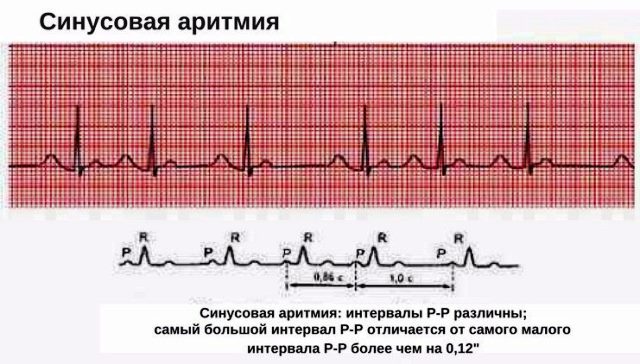
Обе классификации имеют большое клиническое значение при ведении пациента и назначении грамотного терапевтического комплекса. Синусовая аритмия на ЭКГ проявляется постепенным или скачкообразным изменением пауз между ударами сердца (см. фото).

Механизм формирования процесса
Следует начать с краткой анатомической справки.
Сердце может работать в автономном режиме длительный период времени. Сама по себе деятельность органа частично регулируется стволом головного мозга, некоторое влияние оказывают гормональные вещества.
Однако электрическим импульс, обуславливающий нормальное сокращение мышечных структур (миокарда) обеспечивает особое скопление клеток — синусовый узел.
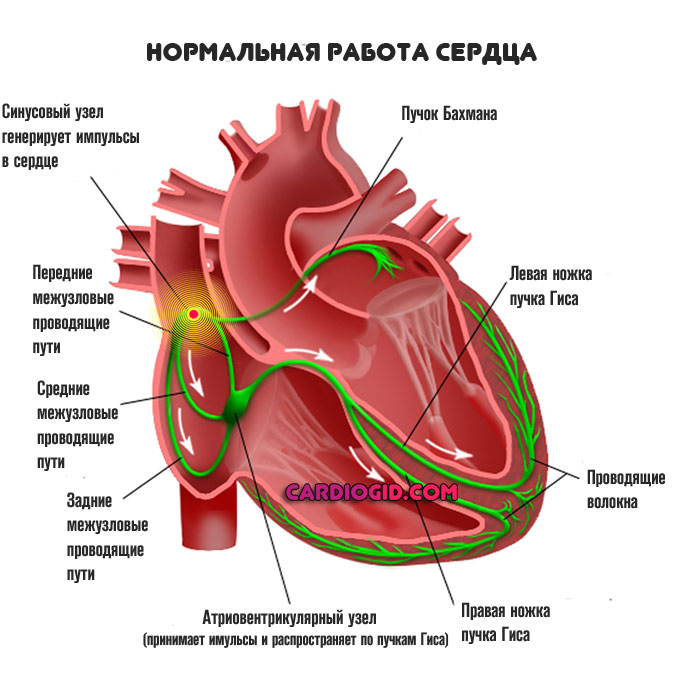
По пучкам Гиса сигнал проходит к иным тканям, в нормальном состоянии имеет место замкнутый, циклический процесс.
Если сердце перестает работать как нужно или внешние стимулы слишком интенсивны, происходит сбой в функциональной активности кардиальных клеток. Заканчивается все аритмией и тяжелыми осложнениями.
В отличие от иных форм патологического процесса, причина именно в синусовом узле, предсердия и желудочки не при чем. С одной стороны это делает диагностику и лечение проще, к тому же вероятность осложнений ниже в разы, с другой же — распознать болезнь непросто, поскольку она дает мало симптомов, а проявления быстро «прячутся», организм к ним привыкает и на самочувствии клиническая картина не сказывается.
Стадии и признаки
Классифицировать синусовую аритмию можно и по такому основанию, как тяжесть процесса.
Соответственно, выделяют три стадии:
- Мягкая или слабая. Изменения минимальны или полностью отсутствуют, хотя органическое поражение сердца уже есть. Требуется тщательная диагностика для выявления проблемы. Существует в трех названных формах: тахикардия (свыше 110 ударов в минуту), брадикардии (менее 70 уд. в мин.), классического нарушения интервала между сокращениями.
- Умеренная синусовая аритмия. Сопровождается выраженными отклонениями функциональной активности сердца. Клиническая картина заметна без диагностики, однако все сходит на нет быстро. Потому пациента не успевает среагировать. Учащение ритма — более 120 уд. в мин. Ослабление — менее 60.
Осложнения мало характерны, однако возможны. Нужно следить за собственным состоянием. - Выраженная синусовая аритмия — это самая опасная разновидность, может привести к остановке сердца, инфаркту, осложнениям. ЧСС более 140 или ниже 50.
Независимо от типа патологического процесса, его стадии, симптомы всегда одни и те же, различается только сила выраженности. Некоторые проявления появляются на более поздних этапах.
Примерный перечень симптомов таков:
- Одышка. Пациенту не хватает воздуха, хотя объективных изменений со стороны легких и бронхов нет. Результат гипоксии тканей.
- Ощущение биения сердца. Как в случае с тахикардией, так и при брадикардии.
- Дискомфорт в груди и животе. Давящего и ноющего типа, отдают в руки и лопатки.
- Головная боль в височной области пульсирующего характера. Следует в такт ударам сердца.
- Вертиго. Возможны вестибулярные явления.
- Потеря сознания, обмороки, синкопальные состояния.
- Слабость, сонливость, проблемы с работоспособностью.
Признаки синусовой аритмии имеют кардиальное и неврологическое происхождение, обусловлены гипоксией тканей и нарушением клеточного питания. Объективно это проявляется ложными рефлекторными явлениями.
Причины состояния
В отличие от мерцательной аритмии, синусовая может быть физиологической (примерно 30% клинических случаев). Болезнетворные факторы многочисленны и составляют до 70% ситуаций.
Естественные моменты
- Интенсивный стресс. Но растянутый во времени. Например, период перед экзаменом, посещением зубного врача и т.д. Организм вырабатывает гормональные вещества: кортизол и иные. Они ускоряют сердечный ритм, стимулируя третью рефлекторную зону органа. Симптомы, однако, минимальны, поскольку концентрация нарастает постепенно. Тело успевает адаптироваться. Спустя несколько часов все приходит в норме.
- Сиюминутное нервное потрясение. Интенсивное раздражение приводит к стремительному росту концентрации кортизола и адреналина. Возникает резкий скачок артериального давления, тахикардия. На фоне этих отклонений может выявляться сама аритмия в смысле изменения временного интервала между ударами. Нормализация состояния наблюдается в течение 30-40 минут. Возможны обмороки, синкопальные явления.
- Переизбыток кофеина. Употреблять напитки с его содержанием не стоит, пользы они не несут. Способность тонизировать и сбивать сонливость сильно преувеличена, кроме спазма сосудов не наступает ничего. Лучше отдать предпочтение гранулированному цикорию высокого качества.
- Беременность. Гестация сопровождается интенсивными изменениями гормонального фона. Отсюда нарушение регуляции сосудистой и сердечной деятельности. Это нормальное физиологическое явление. Но, вызвано ли оно беременностью или имеет патологическое происхождение можно определить только по окончании родоразрешения. Постфактум.
- Пубертатный период, менструальный цикл и климакс. Пиковые гормональные состояния играют немалую роль. Причины опять в нарушении фона специфических веществ в организме (андрогенов, эстрогенов). Нормализовать подобные состояния нужно в рамках лечения у эндокринолога. Предпочтительна заместительная терапия.
Болезнетворные факторы
Представлены следующими явлениями:
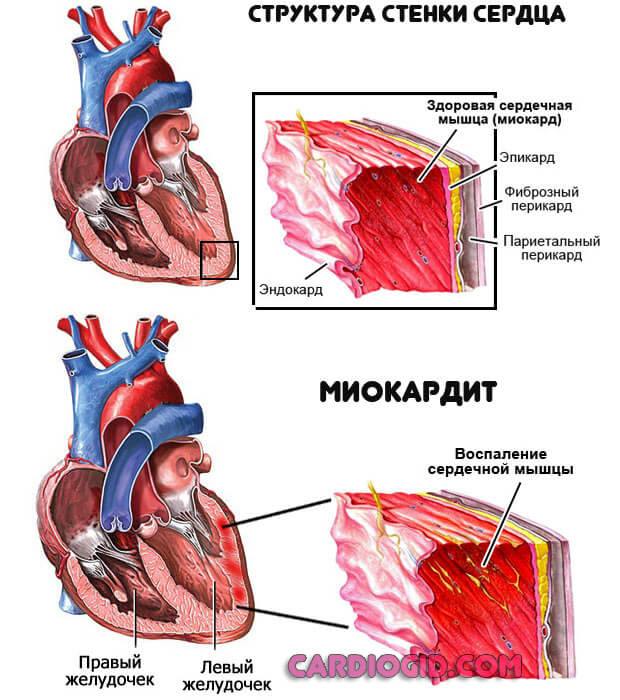
- Миокардит. Воспаления сердечных структур. Имеет зачастую инфекционное происхождение, реже аутоиммунное (ревматическое). Сопровождается выраженным нарушением синусового ритма сердца по типу тахикардии, болями в груди, повышением артериального давления. Возможны осложнения. Одышка также встречается при тяжелом течении процесса. Необходимо лечение у кардиолога, срочное.
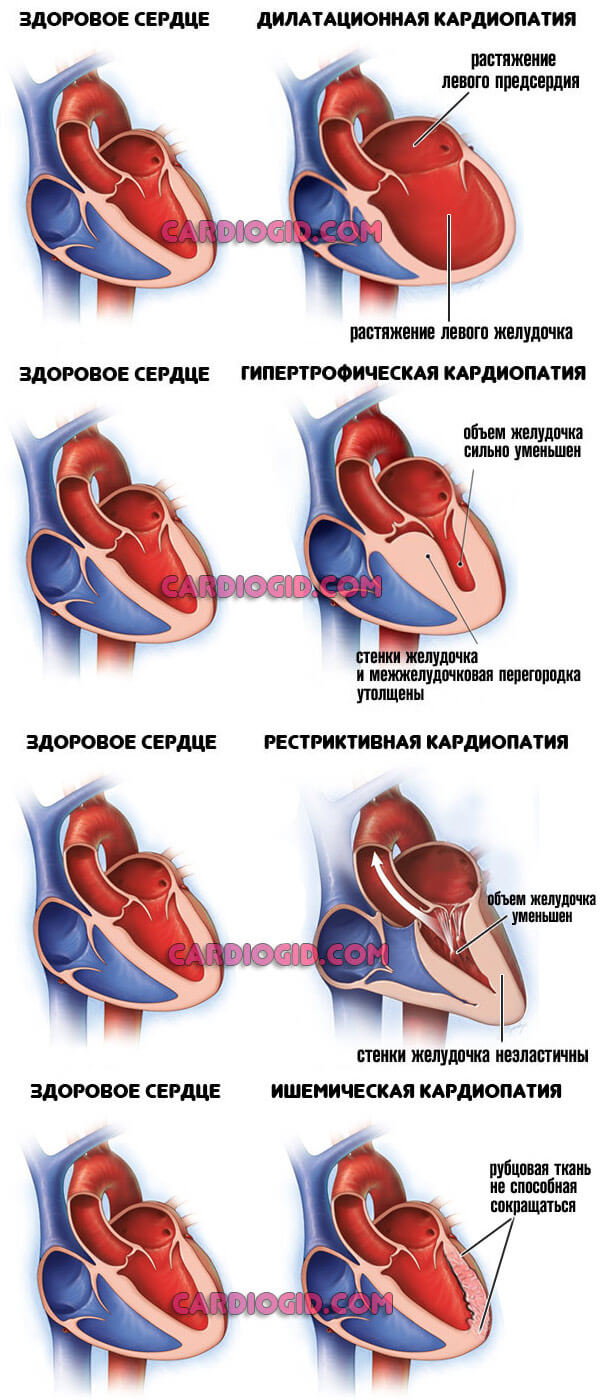
- Кардиомиопатия. Имеет врожденный или приобретенный характер. Это порок сердца, устранение лишь хирургическое. Обычно никак себя не проявляет до момента смерти. Диагностика проводится уже после, в рамках определения причины летального исхода.
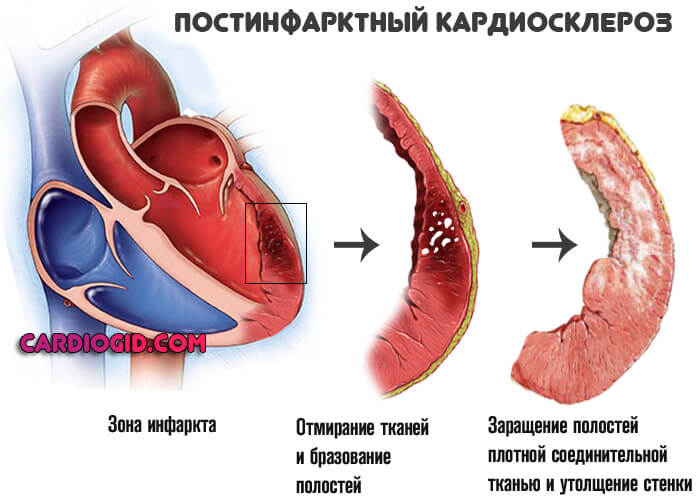
- Инфаркт миокарда и следующее за ним рубцевание отмершего слоя мышечных тканей (кардиосклероз постинфарктный). Трудно устранимо. Проявляется сердечной недостаточностью и ИБС. Лечение на протяжении всей жизни, в отсутствии быстро наступает рецидив и летальный исход. Наиболее опасны первые 3 года с момент инцидента.
- Синдромы, сопровождающиеся вегето-сосудистой дистонией. Это не самостоятельный диагноз, это «помойка», куда недобросовестные врачи сваливают все проблемы, не желая в них разбираться. Речь может идти о гипоталамическом синдрома, трофических нарушениях. ВСД всегда симптом и он вторичен. Сопровождается болями в голове, вертиго, слабостью, тошнотой, рвотой, обмороками.
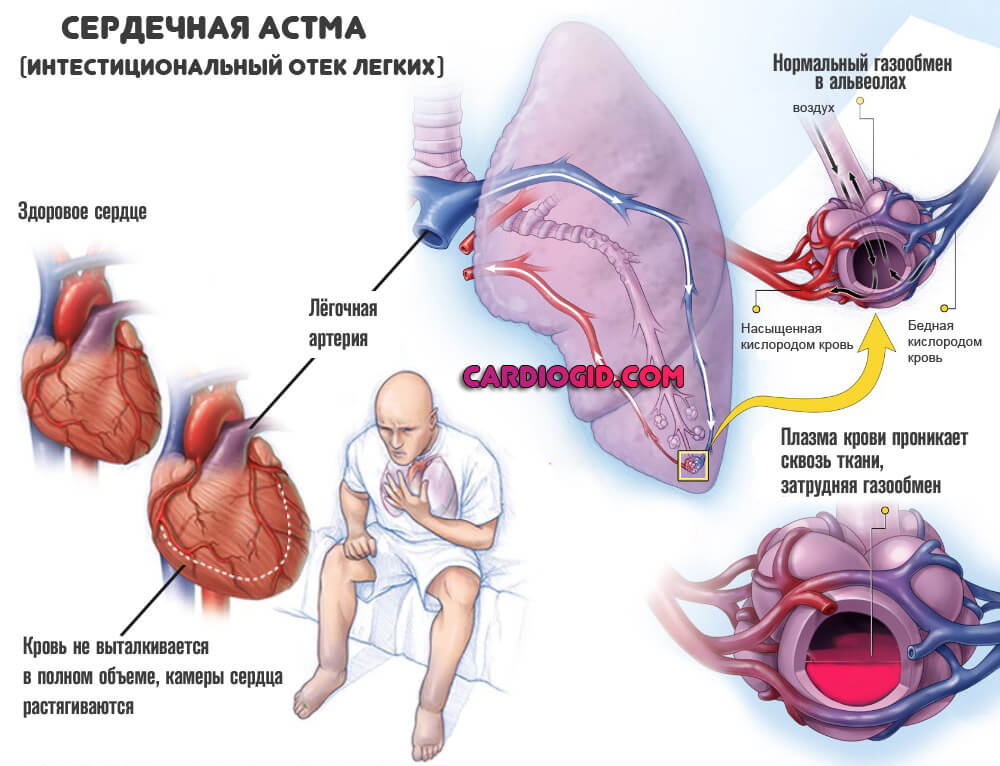
- Сердечная астма. Имеет сосудистый генез, развивается как итог длительного повышения давления в легочной артерии. Симптомы: нарушения дыхания, свисты в легких, проблемы с кардиальной деятельностью. Трудно отграничивается от классической бронхиальной астмы. Однако этиология совсем другая, соответственно, лечение будет иным.
- Гипертоническая болезнь. Длительно текущая ГБ сопровождается изменениями со стороны всего сердца — наступает гипертрофия (увеличение). Она не дает знать о себе какими-либо проявлениями. Выявляется только объективно, в ходе диагностики.
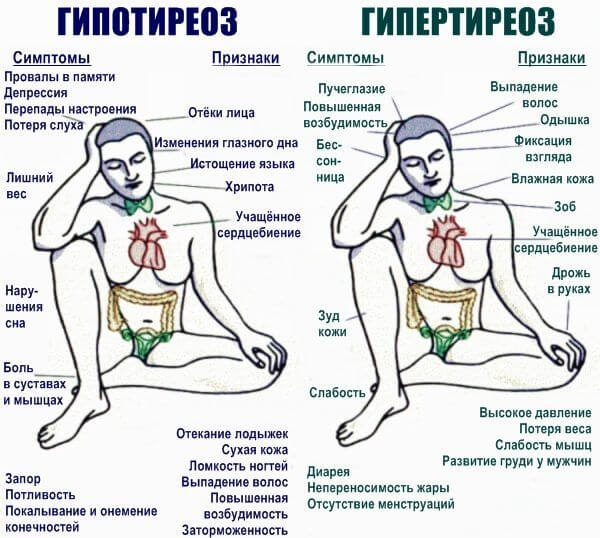
- Эндокринные патологические процессы. Гипертиреоз, гиперкортицизм. Признаки характерны: слабость, сонливость, тошнота, рвота, изменение массы тела в ту или иную сторону, рост артериального давления до существенных отметок, гипертермия, проблемы с дыханием и скелетом.
Причины синусовой аритмии сердца — естественные изменения на фоне гормонального дисбаланса, дисфункции нервной системы, патологические процессы эндокринной, кардиальной, иного происхождения. Разбираться нужно в каждом конкретном случае отдельно.
Что необходимо обследовать
Диагностика проводится под контролем кардиолога. Это его прерогатива. По мере надобности привлекаются специалисты по эндокринологии и нервной системе.
Примерный перечень мероприятий таков:
- Опрос пациента устный с фиксацией жалоб.
- Сбор анамнеза для установления исходной причины болезнетворного процесса.
Измерение артериального давления, частоты сердечных сокращений. Неоднократно. - Суточное мониторирование. Позволяет оценить оба показателя (АД и ЧСС), в состоянии покоя и в рамках привычной физической активности. Это информативная методика.
- Электрокардиография. Наиболее важное исследование. Проводится как в состоянии покоя, так и после активности (так называемые нагрузочные тесты). Обычно применяется беговая дорожка и велоэргометрия.
- Ангиография.
- КТ или МРТ сердца.
- Эхокардиография. Ультразвуковая методика.
- Анализы крови (биохимия, на гормоны и общие).
На усмотрение специалистов применяются и иные способы диагностики. Как правило, этих достаточно и даже много.
Лечебная тактика
Лечение синусовой аритмии системное: медикаментозное, хирургическое и физиотерапевтическое. Изменение образа жизни малоэффективно, как и народные рецепты. Прибегать к ним не стоит, это пустая трата времени.
Воздействие препаратами
Назначаются средства следующих фармацевтических групп:
- Блокаторы кальциевых каналов. Для предотвращения сужения сосудов и нормализации питания миокарда. Дилтиазем, Верапамил.
- Сердечный гликозиды в малых дозах. Настойка ландыша и Дигоксин.
- Антиаритмические средства. Назначаются СТРОГО врачом, поскольку могут привести к остановке сердца. Наименования также подбираются специалистом.
- Бета-блокаторы. Анаприлин и Каревдилол.
- Средства на основе магния и калия (Аспаркам и иные).
- Ноотропы (Глицин, Пирацетам и др.).
На фоне брадикардии могут назначаться тонизирующие средства на основе кофеина или ацетилсалициловой кислоты.
Лекарства показаны в комплексе. Конкретный курс, дозировку и схему подбирает специалист, никакой самодеятельности.
Физиотерапия
- Магнитное лечение.
- Лазерное, водное воздействие.
- Иглоукалывание (с большой осторожностью).
Назначаются только после коррекции состояния медикаментами. В качестве основной меры мало эффективны.
Хирургическое лечение
Направлено на восстановление анатомической целостности сердечных структур при инфаркте, врожденных и приобретенных пороках, протезирование или купирование патологических сигналов.
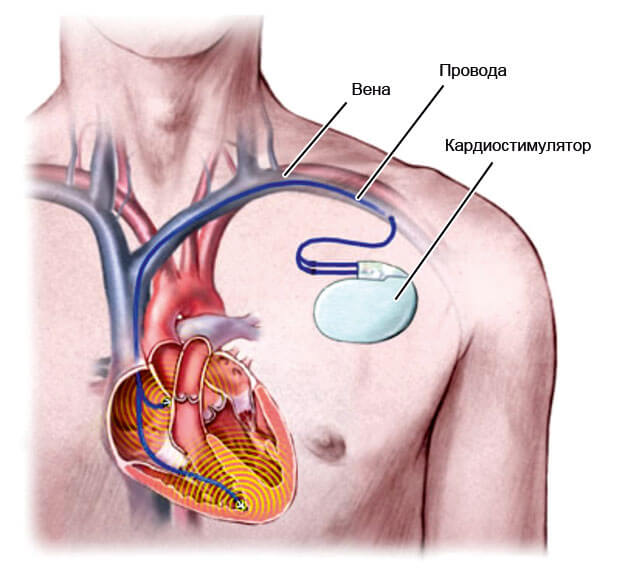
Постановка кардиостимулятора (или искусственного водителя ритма) — еще один путь устранения проблемы, обычно при брадикардии. Это крайняя мера, прибегают к ней в исключительных случаях.
Могут использоваться малоинвазивные методики: кардиоверсия и радиоволновая абляция сердца. На усмотрение лечащего врача.
Осложнения и прогноз
Вероятный исход определяется тяжестью патологического процесса, степенью изменений, давностью проблемы, индивидуальными особенностями организма.
Вероятность летальных последствий при слабой и умеренной синусовой аритмии — 3-7% вне лечения. При коррекции — 1-2%, выраженное состояние определяется числом 12-20%.
Перспективы понятны не до конца, ввиду того, что летальный исход или тяжелые осложнения могут наступить на следующий день, через неделю год и т.д. Своевременное лечение сокращает риски вдвое (по разным оценкам).
Вероятные последствия:
- Остановка сердца. В результате недостаточной генерации импульса.
- Тромбообразование.
- Инсульт. Острое нарушение мозгового кровообращения (ишемического плана). Геморрагия не типична.
- Изменение характера аритмии, добавление мерцательного компонента.
- Отек легких.
- Развитие ишемической болезни сердца и дисфункции органа.
- Инфаркт миокарда.
- Когнитивные нарушения по типу раннего слабоумия, снижения памяти и мыслительной активности.
Синусовая форма аритмии опасна своей непредсказуемостью — осложнения фатальны в большинстве случаев, а в какой момент они наступят не скажет никто.
Профилактические меры
- Своевременное обращение к врачу даже при незначительных нарушениях со стороны сердечной деятельности.
- Изменение рациона: отказ от жирного, жареного, копченого, консервов, полуфабрикатов, шоколада, чая и кофе. Все остальное можно, но в умеренных количествах.
- Витаминизация меню.
- Устранение вредных привычек: курения, приема алкоголя (спиртное нельзя вообще).
- Полноценный сон (8-9 часов).
- Питьевой режим (2 литра в сутки).
- Физическая активность, предотвращение гиподинамии (2 часа прогулок на свежем воздухе).
- Ограничение соли (7 граммов, не более).
Синусовая аритмия сердца означает изменение ЧСС в сторону ускорения, замедления или отклонения временных интервалов между ударами. Опасны все три варианта, часто наблюдается сочетание явлений. Необходимо обращаться к кардиологу, как только проблема была замечена. Это гарантия полного избавления от патологии и предотвращения осложнений.
Источник
Синусовая (синусная) аритмия – это такое периодическое изменение частоты сокращений, при котором сохраняется регулярный синусовый ритм сердца, что отражается на ЭКГ изменением интервала R – R. ЧСС (частота сокращений) не отклоняется от нормы, составляющей 60 – 80 биений/минуту, изменения пульса не превышают 10%.
Классификация
Синусовая аритмия относится к номотопным, при которых водителем ритма является синусный узел, расположенный в верхушке правого предсердия. Такой вид нарушения встречается часто у детей, подростков, и связан с несовершенством работы нервной системы.
Различают формы нарушения частоты сердечных сокращений:
- дыхательную — изменения ЧСС связаны с дыханием, возрастают на вдохе и уменьшаются при выдохе;
- недыхательную — изменения не связаны с дыханием.
Недыхательная форма аритмии возникает чаще в пожилом возрасте.
Изменения ЧСС, связанные с фазами дыхания, чаще отмечаются у детей, молодых людей. Синусовая аритмия у молодых — физиологическое проявление реакции нервной системы на изменение, которые происходят при дыхании, или при изменении положения тела.
Причины
Основной причиной периодического изменения ЧСС служит нерегулярная генерация электрических импульсов в синусном узле. При этом все показатели ЭКГ остаются в норме.
Синусовую дыхательную аритмию чаще диагностируют в молодом и детском возрасте, у подростков, и это не является патологией, так как такое изменение вызывается нарушением тонуса блуждающего нерва, и аритмия связана с сосудистой дистонией, что и проявляется нарушением ритма сердца.
Периоды повышения или понижения ЧСС связаны с кровенаполнением сердца. При синусном нарушении ритма отмечаются кратковременные замирания сердца, которые ощущаются больными, но не причиняют дискомфорта и обычно не сопровождаются болью.
В пожилом возрасте это нарушение встречается у больных со склонностью к брадикардии, нейроциркуляторной дистонии, после перенесенных инфекционных заболеваний, инфаркта миокарда.
Нарушение работы синусного узла отражает степень адаптации миокарда к физическим, психическим нагрузкам, колебаниям концентрации кислорода в воздухе. Способность сердца реагировать на изменения нагрузки служат косвенным показателем его здоровья.
Электрокардиограмма
При синусном нарушении ритма отрезки R – R на ЭКГ постепенно удлиняются на вдохе, а затем на выдохе постепенно укорачиваются. Разница между самым большим и самым маленьким отрезком R – R больше 0,15 с, правильный ритм сохраняется и связан с фазами дыхания.
- Если изменения на ЭКГ не проявляются никакими симптомами, то такую синусовую аритмию считают умеренной, не требующей лечения.
- Выраженная синусовая аритмия не только обнаруживается на ЭКГ, но и проявляется клиническими симптомами.
Регулярный ритм на ЭКГ при выраженной синусовой (синусоидальной) аритмии сохраняется, а это означает, что интервал QRS правильной формы, зубец P положительный, идет перед QRS, и такое состояние соответствует достаточно эффективной работе сердца.
Симптомы
При синусной аритмии нарушается снабжение кровью миокарда и головного мозга, из-за чего появляются симптомы:
- головокружения;
- слабость;
- обмороки.
У маленьких детей нарушение ритма может проявляться одышкой, отказом от еды, бледностью кожи, бессонницей. У подростков предположить патологию можно при плохой переносимости физических нагрузок, утомляемости, снижении успеваемости.
Дыхательная форма
При дыхательной синусовой аритмии на вдохе ритм сердца возрастает, на выдохе – уменьшается. Это нарушение ярче проявляется в покое. При физической нагрузке разница сглаживается.
Исчезает разница ЧСС при выдохе и вдохе, если задержать дыхание. Такой вид дыхательной аритмии встречается у детей и у молодых здоровых людей.
У взрослых старше 60 лет синусовая дыхательная аритмия может появиться после инфаркта, пневмонии, и это может означать, что такое изменение ритма – начало выздоровления и восстановления миокарда.
Недыхательная форма
Если нарушение ритма синуса предсердия не связано с фазами дыхания, то это состояние соответствует недыхательной синусной аритмии, сохраняющейся при задержке дыхания.
Различают недыхательную синусовую аритмию:
- периодическую – постепенное увеличение ЧСС и уменьшение;
- апериодическую – внезапное (скачкообразное) начало/прекращение.
Вызывается патология заболеваниями сердца, отравлением сердечными гликозидами, заболеваниями нервной системы, повреждением или слабостью синуса предсердия.
Лечение, профилактика
Синусовая умеренная дыхательная аритмия не проявляется клиническими симптомами, лечения не требует.
При выраженной форме аритмии назначают препараты:
- для улучшения метаболизма миокарда – Кокарбоксилазу, Рибоксин;
- для нормализации пульса – Верапамил;
- средства, восстанавливающие солевой баланс – Панангин, Аспаркам.
Резко выраженная синусная аритмия у подростков может вызывать перепады ЧСС на вдохе и выдохе до 50 ударов в минуту. В подобных случаях может потребоваться применение радиочастотной аблации.
Чтобы предупредить нарушение пульсации сердца, при предрасположенности к этому нарушению из рациона исключают кофе, чай, алкоголь. Необходимо больше отдыхать, стараться не нервничать, исключить стрессовые нагрузки.
В пожилом возрасте нужно по возможности ввести в привычный распорядок дня выполнение физических упражнений. Полезно для сердца ежедневно ходить на свежем воздухе.
Чтобы появился стимул для занятий, можно соревноваться с самим собой. Для этого нужно выделить «кардиологическую тропу» — расстояние в 100 м, и ежедневно его преодолевать, постепенно увеличивая расстояние.
У пожилых синусная аритмия нередко сочетается с брадикардией. Лечат это состояние, как синусовую брадикардию, о которой было рассказано в предыдущей статье.
Прогноз
Синусная дыхательная аритмия в молодом возрасте отличается благоприятным прогнозом. Недыхательная форма имеет более сложный прогноз, так она вызывается сердечными патологиями, внутренними болезнями. Тяжестью сопутствующего заболевания и определяется прогноз при недыхательной синусовой аритмии.
Источник
