Правильная формулировка диагноза мерцательной аритмии
Справочник болезней
«Если болезнь не захвачена в начале, то запоздалые средства бесполезны» Овидий
ОПРЕДЕЛЕНИЕ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ
Фибрилляция предсердий — прогрессирующая тахиаритмия с некоординированной активацией и неэффективными сокращениями предсердий, ассоциирующаяся с повышением риска тромбоэмболий (AHA/ACC/HRS, с дополнением).
Электрофизиологические факторы
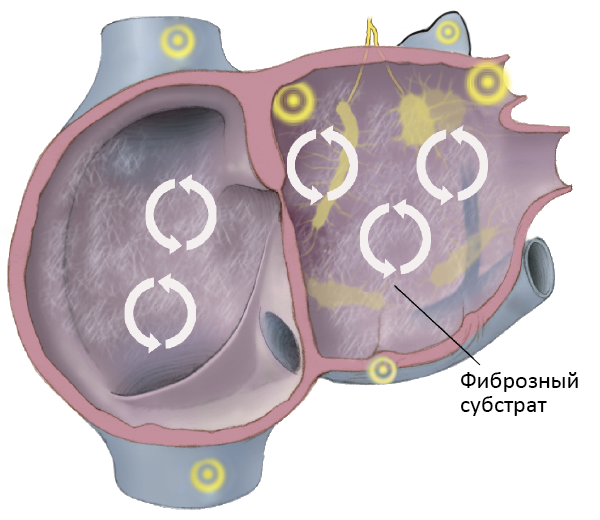
ФАКТОРЫ РИСКА ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ
Поражение предсердий
• Гипертоническое сердце.
• Кардиомиопатии (первичные, вторичные), миокардит, перикардит.
• Пороки сердца: митрального клапана, дефект межпредсердной перегородки.
• Легочное сердце (острое, хроническое).
• Операции на сердце: коронарное шунтирование, митральная вальвулотомия, протезирование митрального клапана.
Другие аритмии
• Синдром слабости синусового узла.
• Дополнительные АВ пути (синдром WPW).
• Тахиаритмии: трепетание предсердий, предсердные тахикардии, АВ реципрокная тахикардия.
Системные нарушения
• Гипертиреоз, феохромоцитома, диабет, ХОБЛ, хроническая болезнь почек.
• Метаболические нарушения: гипокалиемия, гипоксия, алкогольная интоксикация.
• Субарахноидальное кровоизлияние, большой инсульт.
• Лекарства: сердечные гликозиды, симпатомиметики, теофиллин.
Врожденные
• Моногенные: кардиомиопатии (синдромы короткого/удлиненного QT, Бругады, гипертрофическая кардиомиопатия).
• Полигенные (идиопатические): около 30%.
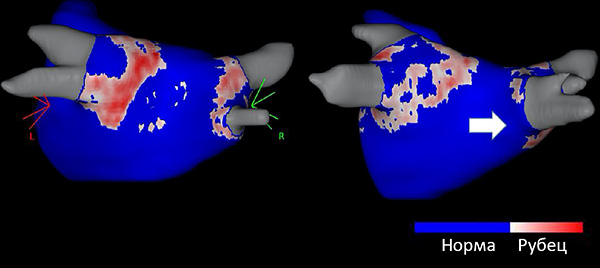
Фиброз предсердий и течение аритмии
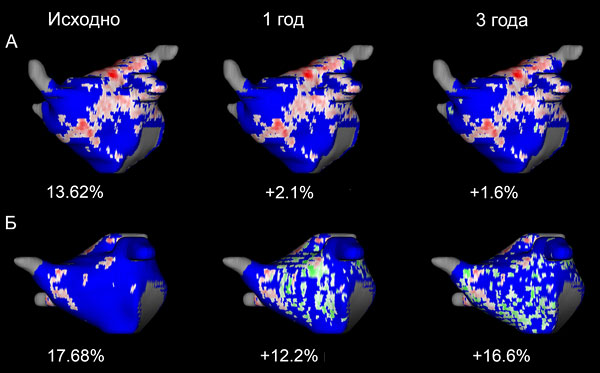
Отсутствие роста фиброза и рецидивов (А), прогрессирование фиброза с рецидивами (Б) после абляции. Gal P, Marrouche N. Eur Heart J. 2017;38:14–9.
СИМПТОМЫ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ
• Утомляемость.
• Сердебиение.
• Одышка.
• Гипотензия.
• Головокружение, синкопе.
• Сердечная недостаточность.
Прогноз фибрилляции предсердий
Proietti M, et al. EP Europace. 2017;19:72.
КЛАССИФИКАЦИЯ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ (ESC; EHRA)
Течение (МКБ-10)
• Пароксизмальная (I48.0): <7 сут.
• Персистирующая (I48.1): >7 сут.
• Длительно персистирующая (I48.1): >12 мес.
• Постоянная (I48.2): отказ от восстановления синусового ритма.
Симптомы (EHRA)
• 1 класс: нет симптомов.
• 2а класс: повседневная активность не ограничена симптомами.
• 2b класс: повседневная активность не ограничена, но симптомы ФП беспокоят пациента (показан контроль ритма).
• 3 класс: повседневная активность ограничена симптомами.
• 4 класс: повседневная активность невозможна.
Осложнения
• Кардиоэмболический инсульт.
• Периферические тробомбоэмболии (почек, селезенки, нижних конечностей).
• Кардиомиопатия.
• Сердечная недостаточность.
Изменение индекса массы тела и риск фибрилляции предсердий
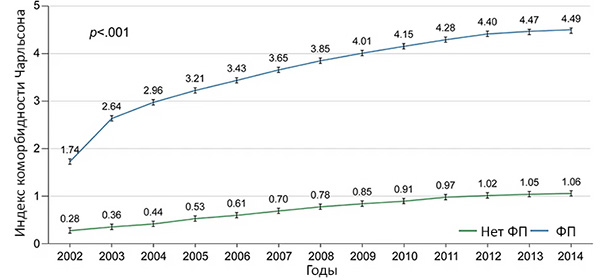
Feng T, et al. Europ Heart J. 2019;34:2859–66.
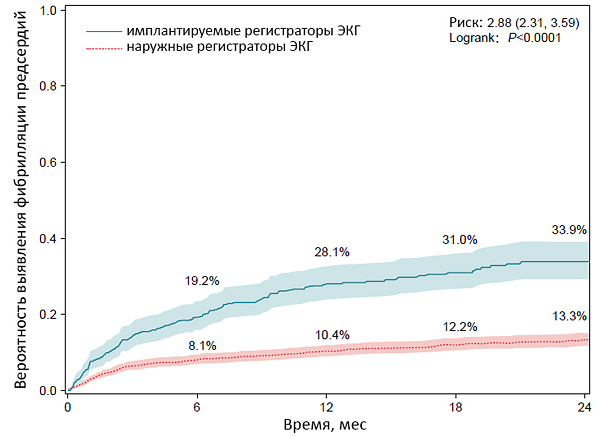
ДИАГНОСТИКА АРИТМИИ
• ЭКГ покоя (длительная запись в отведении II или V1).
• Tонометры с детектором фибрилляции предсердий.
• Холтеровское мониторирование ЭКГ 24 ч – 7 сут (длительность эпизода ≥30 с).
• Событийное мониторирование ЭКГ.
• Регистрация ЭКГ с помощью мобильных устройств.
• Многодневная регистрация с помощью портативных мониторов ЭКГ.
• Имплантируемые устройства для длительной регистрации ЭКГ (Reveal).
Электрокардиограмма
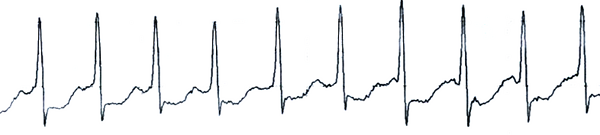
Сердцебиение, слабость, пресинкопе у женщины 73 лет.
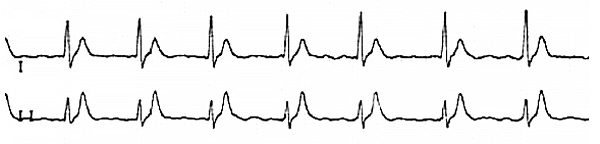
Фибрилляция предсердий у пациента с синдромом короткого интервала QT.
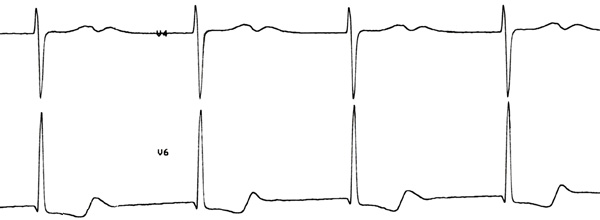
Мелковолновая форма ФП с полной АВ блокадой и замещающим ритмом из АВ соединения.
ДИАГНОСТИКА ЛАБОРАТОРНАЯ
• Эхокардиография трансторакальная.
• Эхокардиография чреспищеводная (по показаниям).
• Магнитно-резонансная томография головного мозга.
• Тропонин, мозговой натриуретический пептид.
• Тиреотропный гормон, свободный тироксин (Т4), (свободный трийодтиронин (Т3)).
• Коагулограмма: МНО (варфарин), разведенное тромбиновое или экариновое время (дабигатран), анти-Ха активность (апиксабан, ривароксабан).
• Калий, магний, глюкоза, креатинин плазмы.
Связь времени выявления фибрилляции предсердий и этиологии инсульта
Kim Y, Lee S. Int J Card. 2016;222:576–80.
ФОРМУЛИРОВКА ДИАГНОЗА
Ds: Длительно персистирующая фибрилляция предсердий, тахиаритмическая кардиомиопатия, ХСН III ФК. [I48.1]
Ds: Гипертоническая болезнь. ХСН с сохраненной ФВЛЖ, II ФК. Пароксизмальная фибрилляция предсердий, EHRA 2b. [I48.1]
Ds: Стабильная стенокардия III ФК, инфаркт миокарда (2017).
Осложнения: СССУ: брадикардия 20–40 в мин, паузы 3–6 сек с синкопе, персистирующая фибрилляция предсердий, EHRA 3. [I20.8]
Ds: Синдром WPW: пароксизмальная фибрилляция предсердий с ЧСС до 280 в мин, частые синкопе. [I45.6]
Ds: Ревматический тяжелый стеноз митрального клапана (ΔP 80 мм рт. ст.), постоянная фибрилляция предсердий, ХСН III ФК, IIA ст.
Осложнения: Ишемический инсульт, правосторонний гемипарез. [I05.0]
Ds: Ишемический инсульт в бассейне средней мозговой артерии слева (гемипарез, моторная афазия). Постоянная фибрилляция предсердий. [I63.4]
Симптомы фибрилляции предсердий и пол
Gillis A. Circulation. 2017;135:593.
ОСНОВНЫЕ ПОДХОДЫ К ЛЕЧЕНИЮ
• Контроль ритма: кардиоверсия (электрическая или медикаментозная) и поддержание синусового ритма (антиаритмики, абляция, хирургия).
• Контроль ЧСС: сохранение ФП со снижением частоты сокращений желудочков (медикаменты, деструкция АВ узла + кардиостимулятор).
• Профилактика тромбоэмболий: оральные антикоагулянты (варфарин, прямые), предсердные окклюдеры.
Рецидивы у принимавших антикоагулянты до ишемического инсульта
Tanaka K, et al. Stroke. 2020;4:1150–7.
КОНТРОЛЬ ЧСС
• Бета-блокаторы: атенолол, метопролол, карведилол.
• Антагонисты кальция: верапамил, дилтиазем.
• Другие препараты: дигоксин, амиодарон.
• Катетерная абляция с деструкцией АВ соединения и имплантацией кардиостимулятора.
Восстановление синусового ритма
Эффективность парентеральных антиаритмиков при недавней фибрилляции предсердий
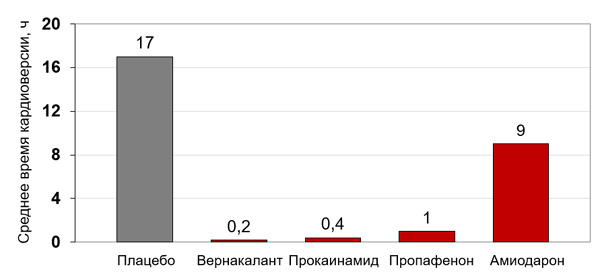
Kochiadakis G., et al., 2007; Ritz B. et al., 2019; Stiell I. et al., 2020.
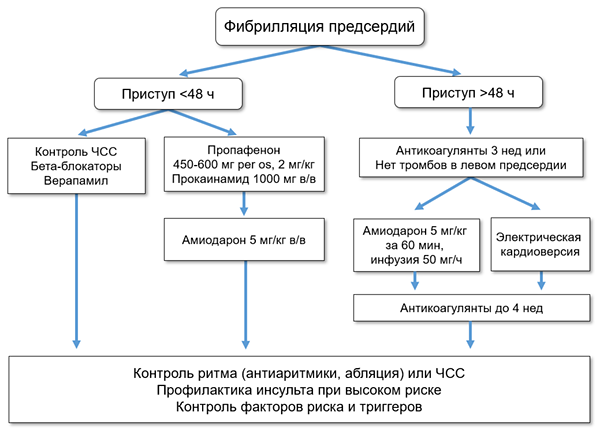
ВОССТАНОВЛЕНИЕ СИНУСОВОГО РИТМА (ESC; AHA/ACC/HRS)
• Амиодарон: 5 мг/кг в/в за 1 ч и далее инфузия 50 мг/ч.
• Амиодарон: 600 мг 4 нед, 400 мг 4 нед, далее 200 мг/сут per os.
• Прокаинамид: 1000 мг в/в, скорость 20–30 мг/мин.
• Пропафенон: 2 мг/кг в/в за 10 мин.
• Пропафенон: 450–600 мг однократно.
• Электроимпульсная терапия: 200–360 дж монофазного разряда или 100–200 дж бифазного разряда.
Тромб в предсердии после кардиоверсии на фоне «оглушения»
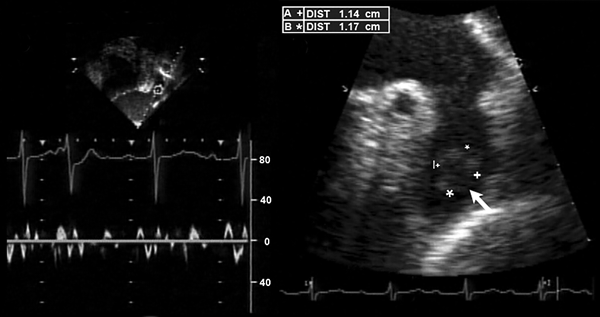
Melduni R, et al. Circulation. 2008;118:e699–e700.
КОНТРОЛЬ СИНУСОВОГО РИТМА (ПРОФИЛАКТИКА АРИТМИИ)
• Контроль триггеров: алкоголь, медикаменты, электролитный баланс, коморбидность.
• Снижение массы тела.
• Отказ от курения (фактор риска госпитализаций и смертности).
• Соталол (80–160 мг 2 раза), амиодарон.
• Пропафенон (150–300 мг 3 раза), аллапинин (25 мг 3 раза или на ночь), этацизин (50–75 мг 3 раза), ранолазин (500–1000 мг 2 раза).
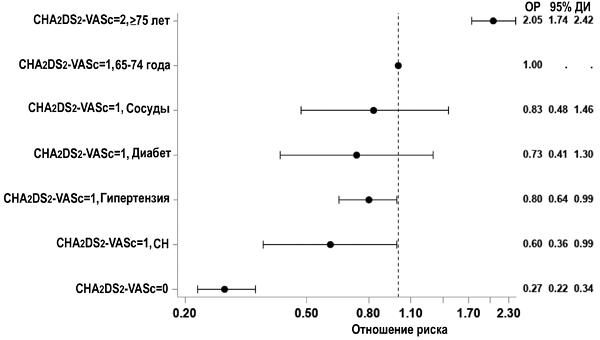
Шкала CHA2DS2-VASc и риск тромбоэмболий
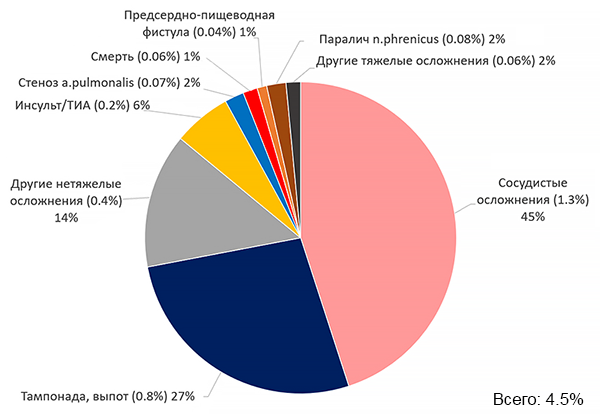
Friberg L, et al. JACC. 2015;65:225–32.
ПОКАЗАНИЯ К ОРАЛЬНЫМ АНТИКОАГУЛЯНТАМ
• Шкала CHA2DS2-VASc ≥2 без учета пола (прямые оральные антикоагулянты, варфарин).
• Стеноз митрального клапана (варфарин).
• Гипертрофическая кардиомиопатия (варфарин).
Выбор оральных антикоагулянтов
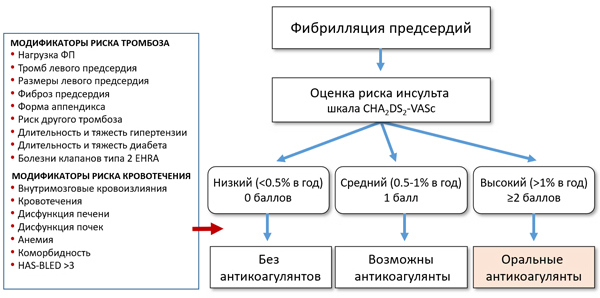
ЖК — желудочно-кишечные, МНО — международное нормализованное отношение, ХБП — хроническая болезнь почек.
ПРОФИЛАКТИКА ТРОМБОЭМБОЛИЙ
• Варфарин 5–7,5 мг/сут (с контролем МНО каждые 1–3 мес, цель: 2.0–3.0).
• Апиксабан 5 мг 2 раза (2.5 мг 2 раза если 2 критерия [возраст ≥80 лет, вес ≤60 кг, креатинин ≥132 ммоль/л]).
• Ривароксабан 20 мг 1 раз.
• Эдоксабан 30–60 мг 1 раз.
• Дабигатран 110–150 мг 2 раза.
• Аспирин ± клопидогрел (недостаточный эффект).
• Окклюзия ушка (аппендикса) левого предсердия.
Радиочастотная катетерная абляция
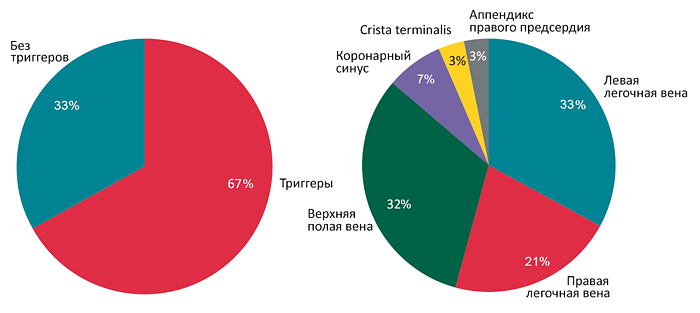
ПРИЧИНЫ ИЗМЕНЕНИЯ АКТИВНОСТИ ВАРФАРИНА
Снижение эффекта
• Медикаменты: азатиоприн, антациды, барбитураты, карбамазепин, метимазол, циклоспорин.
• Продукты с высоким содержанием витамина К1: белокочанная капуста, шпинат, салат, брокколи, зеленые бобы, фасоль, зеленый чай.
• Употребление алкоголя.
• Курение.
• Гипотиреоз.
• Почечная недостаточность.
• Отсутствие приверженности лечению.
• Нарушение всасывания при заболеваниях кишечника.
• Врожденный повышенный метаболизм.
• Полиморфизм гена VKORC1, кодирующего витамин-K-эпоксидредуктазу (генотип AA) и гена CYP2C9 цитохрома P450 (генотип *1/*1).
Повышение эффекта
• Медикаменты: аллопуринол, антибактериальные (ко-тримоксазол, макролиды, метронидазол, цефалоспорины, фторхинолоны), антиаритмики (амиодарон, пропафенон, хинидин), антидепрессанты (амитриптилин, сертралин, пароксетин, флуоксетин, флувоксамин, зверобой), глибенкламид, дигоксин, левотироксин, метотрексат, омепразол, статины, фибраты.
• Лихорадка.
• Гипертиреоз.
• Декомпенсация сердечной недостаточности.
• Печеночная недостаточность.
• Употребление алкоголя.
• Полиморфизм гена VKORC1, кодирующего витамин-K-эпоксидредуктазу (генотип GG) и гена CYP2C9 цитохрома P450 (генотипы *2/*2, *2/*3, *3/*3).
Сравнение радиочастотной и криогенной абляции
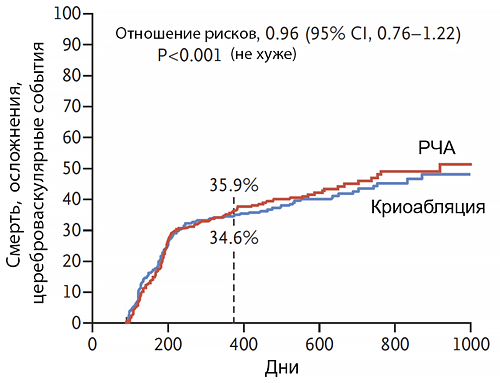
FIRE AND ICE. N Engl J Med 2016;374:2235–45.
ЛЕЧЕНИЕ ИНВАЗИВНОЕ
• Катетерная абляция (радиочастотная, криогенная): циркулярная изоляция легочных вен (Haissaguerre M, 1998).
• Полная АВ блокада + кардиостимулятор.
• Хирургическое создание «лабиринта» в предсердиях.
Фиброз вокруг легочной вены после абляции

Фиброз с просветами около легочной вены после абляции. Gal P, Marrouche N. Eur Heart J. 2017;38:14–9.
ПОКАЗАНИЯ ДЛЯ КАТЕТЕРНОЙ АБЛЯЦИИ (HRS/EHRA)
Рекомендовано
• Симптомная пароксизмальная фибрилляция предсердий с рефрактерностью или непереносимостью минимум одного антиаритмического препарата I или III класса.
Целесообразно
• Симптомная персистирующая фибрилляция предсердий с рефрактерностью или непереносимостью минимум одного антиаритмического препарата I или III класса.
• Симптомная пароксизмальная или персистирующая фибрилляция предсердий до начала лечения препаратами I или III класса.
Динамика эффективности абляции
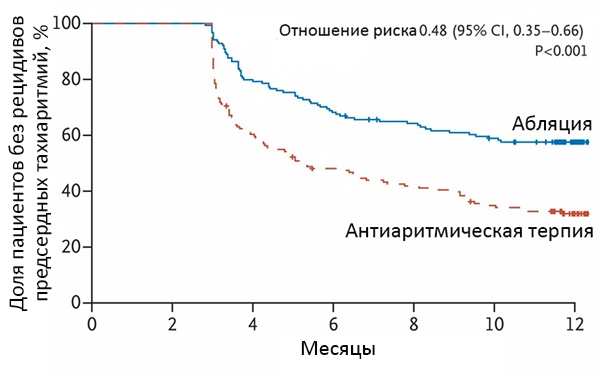
Рецидив – госпитализация, кардиоверсия, повторная абляция, антиаритмик после 90 сут. Pallisgaard J, et al. Eur Heart J. 2018;39:442–9.
Источник
Структура и примеры
формулировок диагнозов
(1 семестр)
Артериальная гипертензия
Гипертоническая болезнь I стадии.
Степень АГ 2. Дислипидемия. Риск 2
(средний). ХСН 0 стадии.Гипертоническая болезнь II
стадии. Достигнутая степень АГ 3.
Дислипидемия. Гипертрофия левого
желудочка. Риск 4 (очень высокий). ХСН 0
стадии.Гипертоническая болезнь III
стадии. Степень АГ 2. ИБС. Стенокардия
напряжения II ФК. Риск 4 (очень высокий).
ХСН IIА
стадии (II
ФК).Гипертоническая болезнь II
стадии. Достигнутая степень АГ 2.
Атеросклероз аорты, сонных артерий.
Риск 3 (высокий). ХСН I
стадии (II
ФК).Гипертоническая болезнь III
стадии. Достигнутая степень АГ 1.
Облитерирующий атеросклероз сосудов
нижних конечностей. Перемежающаяся
хромота. Риск 4 (очень высокий). ХСН IIБ
стадии (II
ФК)Гипертоническая болезнь I стадии.
Степень АГ 1. Сахарный диабет 2 типа,
легкая форма, компенсация. Риск 3
(высокий). ХСН 0 стадии.Гипертоническая болезнь II
стадии. Степень АГ 3. Дислипидемия.
Гипертрофия левого желудочка. Ожирение
II степени. Нарушение толерантности к
глюкозе. Гиперурикемия. Риск 4 (очень
высокий). ХСН I
стадии (II
ФК).Гипертоническая болезнь III
стадии. Достигнутая степень АГ 3, риск
4 (очень высокий). Гипертонический криз
от дд/мм/гг. ИБС: стенокардия напряжения
II
ФК, постинфарктный кардиосклероз от …
г. ХСН IIА
стадии (II
ФК). Остаточные явления перенесенного
острого нарушения мозгового крообращения
от … г.Мочекаменная болезнь. Хронический
калькулезный пиелонефрит, ремиссия.
Вторичная ренопаренхиматозная АГ 2
степени, риск 3 (высокий). ХСН 0 стадии.Диффузный токсический зоб,
гипертиреоз. Симптоматическая АГ 2
степени, риск 3 (высокий). ХСН I
стадии (I
ФК).Феохромоцитома правого
надпочечника. Степень АГ 3. Гипертрофия
левого желудочка. Риск 4 (очень высокий).
ХСН 0 стадии.
Стабильные формы ИБС
ИБС: стенокардия напряжения II
ФК. ХСН II
А стадии (II
ФК).
ИБС: стенокардия напряжения II
ФК, постинфарктный кардиосклероз
(…г). Хроническая аневризма левого
желудочка. Недостаточность митрального
клапана II
степени (ишемическая). Фибрилляция
предсердий, постоянная форма,
тахисистолический вариант. ХСН III
стадии (IV
ФК). Асцит. Правосторонний гидроторакс.
Анасарка. Кардиальный фиброз печени.ИБС: стенокардия напряжения II
ФК, безболевая ишемия миокарда.
Гипертоническая болезнь II
стадии. Степень АГ 2, риск 4 (очень
высокий). Сахарный диабет 2 типа, тяжелая
форма, субкомпенсация. ХСН II
А стадии (II
ФК).ИБС: аорто-коронарное шунтирование
от … г. ХСН II А стадии (II ФК).
Нестабильные формы ИБС
ИБС: острый коронарный синдром
с подъемом сегмента ST.
Острая сердечная недостаточность класс
I
по Killip.ИБС: острый коронарный синдром
без подъема сегмента ST.
Риск 3 балла по системе TIMI.
Острая сердечная недостаточность класс
I
по Killip.ИБС: нестабильная (прогрессирующая)
стенокардия, постинфарктный кардиосклероз
( …г). ХСН II А стадии (II ФК).ИБС: нестабильная (впервые
возникшая) стенокардия. ХСН I стадии
(II ФК).ИБС: острый Q-инфаркт
миокарда, передне-перегородочный от
дд/мм/гг., тип 1, риск 8 баллов по системе
TIMI.
Неполная блокада левой ножки пучка
Гиса. Острая сердечная недостаточность,
класc IV по Killip. Отек легких. Кардиогенный
шок.ИБС: острый не Q-инфаркт
миокарда, задне-диафрагмальный дд/мм/гг.,
тип 2, риск 5 баллов по системе TIMI.
Пароксизмальная желудочковая тахикардия.
Острая сердечная недостаточность,
класc II по Killip.ИБС: рецидивирующий не Q-инфаркт
миокарда, передне-боковой, от дд/мм/гг.,
тип 4б, риск 10 баллов по системе TIMI.
Фибрилляция предсердий, пароксизмальная
форма, купированная ЭИТ …г. Острая
сердечная недостаточность, класс III по
Killip.ИБС: заживающий Q-инфаркт
миокарда, передний, от дд/мм/гг., тип 1.
Частая желудочковая экстрасистолия.
Острая сердечная недостаточность,
класс I по Killip.
Хроническая ревматическая
болезнь сердца
Ревматическая болезнь сердца.
Комбинированный митрально – аортальный
порок: сочетанный митральный порок с
преобладанием стеноза левого
атриовентрикулярного отверстия 3
степени, стеноз устья аорты 1 степени.
Фибрилляция предсердий, постоянная
форма, тахисистолия. ХСН IIА стадии (III
ФК).Ревматическая болезнь сердца.
Сочетанный митральный порок (умеренный
стеноз, незначительная регургитация).
Легочная гипертензия 1 степени. ХСН IIБ
стадии (III ФК).Ревматическая болезнь сердца.
Сочетанный митральный порок. Протезирование
митрального клапана (протез Мединж –
23) от … г. ХСН IIА стадии (II ФК).
Неревматические пороки сердца
Кальцинированный аортальный
стеноз тяжелой степени, степень
кальциноза II. Синкопальные состояния.
ХСН 0 стадии.Кальцинированный аортальный
стеноз умеренной степени. ИБС: стенокардия
напряжения III ФК. ХСН I стадии (III ФК).Синдром Элерса — Данло. Пролапс
митрального клапана 2 степени.
Недостаточность митрального клапана
3 степени. Пароксизмальная наджелудочковая
тахикардия. ХСН I стадии (II ФК).Недостаточность аортального
клапана умеренной степени (перенесенный
инфекционный эндокардит от … г.). ХСН
0 стадии.
Инфекционный эндокардит
Инфекционный эндокардит,
подострый, первичный, вызванный Strept.
Viridans, с поражением митрального клапана,
недостаточность митрального клапана
3 степени, ХСН IIА
стадии (II ФК). Острый гломерулонефрит.
ХПН I стадии.Инфекционный эндокардит,
подострый, вторичный с поражением
аортального клапана, врожденный
двустворчатый аортальный клапан,
недостаточность аортального клапана
2 степени. ХСН I стадии (I ФК).Инфекционный эндокардит,
подострый, вторичный, с поражением
митрального клапана. Недостаточность
митрального клапана 2 степени.
Ревматическая болезнь сердца. Сочетанный
митральный порок. ХСН IIА
стадии (II ФК).
Миокардит
Грипп. Острый очаговый миокардит,
легкая форма. Наджелудочковая
экстрасистолия. ХСН 0 стадии.Острый диффузный миокардит,
неуточненной этиологии. Желудочковая
экстрасистолия. Пароксизм желудочковой
тахикардии от …. ХСН IIА стадии (III ФК).
КМП
Идиопатическая дилатационная
кардиомиопатия. Фибрилляция предсердий,
постоянная форма, тахисистолия. ХСН
IIА стадии (III ФК).Гипертрофическая кардиомиопатия,
обструктивная форма. Стенокардия
напряжения II ФК, желудочковая
экстрасистолия. ХСН I стадии (II ФК).Идиопатическая рестриктивная
кардиомиопатия. ХСН IIБ стадии (III
ФК).Аритмогенная дисплазия правого
желудочка. Пароксизмальная устойчивая
желудочковая тахикардия. Имплантация
кардиовертера-дефибриллятора от … г.
ХСН 0 стадии.
Аритмии
Фибрилляция/трепетание
предсердий
Фибрилляция предсердий, постоянная
форма, нормосистолия.Фибрилляция предсердий,
персистирующая, тахисистолия.Фибрилляция предсердий,
пароксизмальная форма, пароксизм от
дд/мм/гг., купированный ЭИТ.Фибрилляция предсердий, впервые
выявленная, неизвестной давности,
нормосистолия. ХСН I стадии (II ФК).Трепетание предсердий, правильная
форма (2:1), пароксизм от дд/мм/гг.Трепетание предсердий, неправильная
форма, персистирующая.
Желудочковые
нарушения ритма
ИБС: постинфарктный кардиосклероз
(…г.). Желудочковая экстрасистолия,
политопная (класс III по Lown). ХСН IIА стадии
(III ФК).Гипертрофическая кардиомиопатия,
необструктивная форма. Пароксизмальная
желудочковая тахикардия. ХСН I стадии
(II ФК).ИБС: стенокардия напряжения III
ФК, постинфарктный кардиосклероз (…
г.). АВ-блокада II степени (Мобитц I). ХСН
IIБ стадии (III ФК).
Источник
1 октября 201864143 тыс.
Что такое мерцательная аритмия
Мерцательная аритмия (фибрилляция предсердий, мерцание предсердий) нарушение ритма сердца, характеризующееся хаотическим, нескоординированным сокращением миокарда предсердий.
В норме за каждым сокращением предсердий, следует сокращение желудочков сердца, при хаотичном колебании предсердий как такового сокращения предсердий не происходит. Так же нарушается ритм сокращения желудочков.
На картинке показана проводящая система сердца в норме:
Метафора: многие видели, как группа людей толкает автомобиль. Для эффективного выполнения этой работы приходится координировать усилия. Если же каждый человек из группы будет прикладывать усилие в разный момент времени, то машину сдвинуть с места будет гораздо сложнее, если вообще это будет возможным.
То же самое происходит и в предсердиях: отсутствие нормального сокращения предсердий приводит к тому, что кровь поступает в желудочки практически только под воздействием силы тяжести.
На видео-анимации показана суть происходящего в сердце при развитии мерцательной аритмии
Общая информация о мерцательной аритмии. Профессиональный уровень.
Факторы риска и причины мерцательной аритмии
Артериальная гипертензия: по данным различных исследований обнаруживается примерно у 2/3 всех пациентов с мерцательной аритмией. Вероятность мерцательной аритмии выше и при недостаточном (неэффективном) лечении артериальной гипертензии. Информация об артериальной гипертензии (артериальной гипертонии) для пациентов представлена по этой ссылке Хроническая сердечная недостаточность: мерцательная аритмия обнаруживается у 5-50% пациентов с сердечной недостаточностью. Распространенность мерцательной аритмии увеличивается при клиническом прогрессировании сердечной недостаточности, у пациентов сердечной недостаточностью высоких градаций выявляется почти в 50% случаев.
Клапанная патология сердца: особенно, стеноз и регургитация на митральном клапане, которые вызывают перегрузку левого предсердия давлением или объемом и, таким образом, провоцируют мерцательную аритмию. Вклад умеренной патологии клапанов сердца в развитие мерцательной аритмии менее ясен, однако, некоторая степень поражений клапанного аппарата выявляется примерно у 30% с данной патологией.
Кардиомиопатии. Генетические причины Дефект межпредсердной перегородки: у 10-15% пациентов с таким пороком сердца выявляется мерцательная аритмия. Другие пороки сердца и оперативные вмешательства, приводящие к изменению анатомии предсердий. Ишемическая болезнь сердца: 20% случаев среди пациентов с мерцательной аритмией.
Нарушение функции щитовидной железы (Подробная информация: гипотиреоз и гипертиреоз) Ожирение выявляют у 25% больных с диагнозом мерцательная аритмия
Ночное апноэ ассоциировано с повышением внутрипредсердного давления и дилатацией и может предрасполагать к развитию мерцательной аритмии Сахарный диабет, как состояние, требующее лечения, обнаруживается у 20% пациентов с мерцательной аритмией.
Хроническая обструктивная болезнь легких (ХОБЛ) выявляется у 10-15% пациентов с мерцательной аритмией. Хроническая почечная недостаточность (ХПН) встречается у 10-15% пациентов с мерцательной аритмией. ХПН повышает риск сердечно-сосудистых осложнений.
ХПН, сахарный диабет и ХОБЛ встречаются еще чаще у пациентов с постоянной фибрилляции предсердий.
Осложнения мерцательной аритмии
Мерцательная аритмия не является аритмией, непосредственно угрожающей жизни, но ее осложнения крайне опасны и могут быть причиной значительного снижения качества жизни, инвалидизации и смерти. К основным осложнениям мерцательной аритмии сердца относятся следующие заболевания:
- Хроническая сердечная недостаточность
- Тромбоэмболии
- Инсульт: примерно каждый пятый-шестой инсульт (или до 20% от всех инсультов) возникает вследствие патологического состояния сердца.
- Внезапная смерть
- Другие виды аритмий, в том числе и жизнеугрожающих
Формы мерцательной аритмии
Классификация мерцательной аритмии позволяет определиться с тактикой лечения
Классификация по длительности существования мерцательной аритмии
- Впервые выявленная мерцательная аритмия
- Пароксизмальная мерцательная аритмия приступ длится не более 7 дней (обычно менее 48 ч) и спонтанно восстанавливается в синусовый ритм
- Персистирующая форма приступ длится более 7 дней
- Длительно существующая приступ длится до 1 года
- Постоянная длительно сохраняющаяся фибрилляция предсердий (например, более 1 года), при которой кардиоверсия была неэффективна или не проводилась
Так же классифицируют мерцательную аритмию по частоте желудочковых сокращений:
- Нормоформа (нормосистолическая форма) – число желудочковых сокращений от 60 до 100 в минуту
- Тахиформа (тахисистолическая форма) – число желудочковых сокращений более 100 в минуту
- Брадиформа (брадисистолическая форма) – число желудочковых сокращений менее 60 в минуту
По влиянию на качество жизни
I — Нет симптомов II — Лёгкие симптомы; обычная жизнедеятельность не нарушена III — Выраженные симптомы; изменена повседневная активность IV – Инвалидизирующие симптомы; нормальная повседневная активность невозможна.
Симптомы мерцательной аритмии
Симптомы мерцательной аритмии достаточно разнообразны и непостоянны, часто симптомы могут отсутствовать, не доставляя пациенту какого-либо беспокойства. Наиболее частые жалобы:
- собственно аритмия, когда пациент ощущает неравномерное сердцебиение
- учащенное сердцебиение, одышка (часто связанная с физической нагрузкой),
- перебои в работе сердца
- быстрая утомляемость и/или плохая переносимость физической нагрузки
- головокружения
- возможны обмороки и потери сознания
Диагностика мерцательной аритмии
При подозрении на мерцательную аритмию одной из основных диагностических задач является документирование этой аритмии, т.е. ее выявление на обычной электрокардиограмме или на длительном мониторинге ЭКГ.
При длительно существующей мерцательной аритмии или обращении в момент приступа – достаточно зарегистрировать ЭКГ и подтвердить наличие данного вида аритмии.
Обратите внимание: красные стрелки указывают на разное расстояние между желудочковыми сокращениями. Черные стрелки на т.н. волны f, т.е. отсутствие на ЭКГ признаков нормального сокращения предсердий. О нормальных показателях ЭКГ подробно написано здесь
При пароксизмальных формах, когда аритмия внезапно возникает и внезапно, быстро и самостоятельно проходит, может потребоваться суточных мониторинг ЭКГ (т.н. холтеровский мониторинг), и, возможно, неоднократно. В особо сложных случаях врач может предложить электрофизиологическое исследование сердца (ЭФИ).
Все иные исследования при мерцательной аритмии направлены на выбор тактики лечения, их мы рассмотрим ниже
Лечение мерцательной аритмии
После подтверждения диагноза, вероятнее всего понадобится выявить причину появления мерцательной аритмии, выявить сопутствующие заболевания, определиться с тактикой лечения. Обычно проводят следующие исследования:
ЭКГ в 12 отведениях необходима как для обнаружения фибрилляции предсердий, так и для выявления признаков острого инфаркта миокарда и других органических заболеваний сердца (перенесенный инфаркт миокарда, гипертрофия левого желудочка, блокады ножек пучка Гиса, признаки кардиомиопатии или ишемии миокарда)
Рентгенограмма грудной клетки помогает в выявлении увеличения размеров сердца, однако наиболее важна в обнаружении заболеваний легких и изменений легочного рисунка, как при сердечной недостаточности и легочной гипертензии. Так же возможно проведения проб для оценки функции легких
ЭхоКГ (ультразвуковое исследование сердца, УЗИ сердца) следует проводить всем пациентам с мерцательной аритмией как минимум однократно. Кроме исключения структурных поражений сердца (пороки сердца, следы перенесенного ранее инфаркта миокарда и т.д.) ЭхоКГ позволяет оценить размер левого предсердия, важный фактор для оценки прогноза восстановления и сохранения нормального (синусного) ритма сердца.
Если в плане лечения предполагается немедленное восстановление ритма, то врач предложит Вам чреспищеводную эхокардиографию, когда исследование проводится датчиком замещенным в пищеводе. Это исследование позволяет исключить наличие тромба в ушке левого предсердия.
Подробнее об ультразвуковом исследовании сердца читайте здесь
Лабораторные исследования могут быть ограничены исследованием функции щитовидной железы, концентрации электролитов, уровня гемоглобина, креатинина, оценкой протеинурии и тестами на сахарный диабет (обычно уровень глюкозы натощак).
Могут оказаться полезными маркеры сердечной недостаточности (натрийуретический пептид), воспаления (С-реактивный белок) или инфекции. При лечении амиодароном следует оценить функцию щитовидной железы и печени вне зависимости от наличия показаний к этим исследованиям
В зависимости от полученных данных, врач предложит следующие варианты лечения:
- Немедленная кардиоверсия (восстановления нормального синусного ритма) электрическая или медикаментозная
- Кардиоверсия после двухнедельной антикоагуляционной подготовки
- Отказ от восстановления синусного ритма, контроль частоты желудочковых сокращений, профилактика осложнений фибрилляции предсердий
- Лечение основного заболевания, являющегося причиной фибрилляции предсердий, восстановление ритма после компенсации основного заболевания.
Вне зависимости от выбора тактики лечения Вам будет подобрана и предложена длительная медикаментозная терапия, целями которой будут являться:
- Профилактика приступов (пароксизмов) мерцательной аритмии (если мерцательная аритмия носит пароксизмальный характер)
- Контроль частоты желудочковых сокращений, если мерцательная аритмия имеет постоянную или длительно существующую форму. Цель – достижение нормосистолической формы мерцательной аритмии.
- Профилактика осложнений мерцательной аритмии, в том числе — профилактика тромбозов и тромбоэмболий
- Лечение основного заболевания, вызвавшего развитие мерцательной аритмии (если таковое имеется)
- Лечение заболеваний, ухудшающих течение и прогноз при мерцательной аритмии
Мерцательная аритмия. Восстанавливать или не восстанавливать синусный ритм
Восстанавливать или не восстанавливать нормальный синусный ритм – один из основных вопросов на который придется ответить как врачу, так и пациенту. При всей кажущейся простоте, все не так однозначно. Следует знать, что основная проблема не столько восстановить синусный ритм, сколько его удержать длительное время.
Если мерцательная аритмия держится более года, то вероятность удержания синусного ритма после его восстановления минимальна, и с высокой долей вероятности Вам не предложат кардиоверсию.
Если размеры левого предсердия значительно выше нормы, то вероятность удержать синусный ритм низка.
Наличие некоррегированных пороков сердца, являющихся причиной возникновения мерцательной аритмии (например, ревматический стеноз митрального клапана) лишают смысла попытки восстановить синусный ритм.
Существующие декомпенсированные заболевания, например, выраженная сердечная недостаточность, гипертиреоз не позволят длительно удерживать восстановленный синусный ритм.
ВАЖНО: даже успешное восстановление синусного ритма не позволит Вам отказаться длительной медикаментозной терапии, включая антикоагулянтную.
Т.о. основными критериями к выбору тактики восстановления синусного ритма является оценка вероятности его удержания и влияние существующей мерцательной аритмии на качество жизни пациента.
О показаниях и важности антикоагулянтной терапии
Одно из самых грозных осложнений мерцательной аритмии – тромбоэмболия, в том числе инсульт.
Причиной повышения риска тромбообразования является снижение скорости кровотока в предсердии, особенно у ушке левого предсердия
Риск тромбоэмболий при мерцательной аритмии увеличивается в 2,3-6,9 раза. Если мерцательная аритмия ассоциируется с ревматическим поражением митрального клапана, то риск тромбоэмболий увеличивается в 17 (!!!) раз.
Основная задача антикоагулянтной (снижающей свертываемость крови) терапии – минимизация риска тромбоэмболических осложнений. Основным препаратом решающим эту задачу, является варфарин.
Однако лечение варфарином значительно увеличивает риск кровотечений и требует регулярного контроля МНО. Многочисленные исследования позволили выявить, когда лечение варфарином показана и когда от нее можно воздержаться. Рассчитать необходимость назначения варфарина позволяет короткий тест:
- Наличие хронической сердечной недостаточности или систолической дисфункции левого желудочка – 1 балл
- Наличие артериальной гипертензии – 1 балл
- Возраст более 75 лет – 2 балла
- Сахарный диабет – 1 балл
- Инсульт, транзиторная ишемическая атака или тромбоэмболия в анамнезе – 2 балла
- Заболевания периферических артерий, инфаркт миокарда, атеросклероз аорты – 1 балл
- Возраст 64-75 лет – 1 балл
- Женский пол – 1 балл
Если Вы набрали 2 и более баллов, то Вам показано лечение варфарином (о взаимодействии варфарина с другими препаратами читайте здесь, о содержании витамина К в продуктах питания — здесь), 1 балл – лечение ацетилсалициловой кислотой, 0 баллов – антикоагулянтное лечение не показано. В настоящее время для профилактики тромбоэмболий, вызываемых мерцательной аритмией, используются и Новые Оральные АнтиКоагулянты (НОАК) — дабигатран (торговая марка: Pradaxa, Прадакса), апиксабан (торговая марка: Eliquis, Эликвис), ривароксабана (торговая марка: Xarelto, Ксарелто), и эдоксабан (фирменные наименования: Savaysa, Lixiana)
Преимущества данной группы препаратов по сравнению с варфарином заключаются в отсутствии необходимости лабораторного контроля (не нужно контролировать МНО). Недостатки препаратов группы новых оральных антикоагулянтов:
- не всегда варфарин можно заменить на препараты из группы НОАК
- относительно высокая стоимость лечения
- в РФ еще не зарегистрирован антидот (следует заметить, что риск кровотечений на данной группе препаратов расценивается как низкий)
Хирургические и высокотехнологичные методы лечения мерцательной аритмии
Кроме кардиоверсии и медикаментозной терапии существуют следующие методы оперативного лечения мерцательной аритмии: Хирургическая операция типа лабиринт: вмешательство, направленное на разрушение субстрата развития мерцательной аритмии в предсердиях.
Радиочастотная абляция: вмешательство, при котором так же разрушается субстрат развития мерцательной аритмии, но без открытого хирургического вмешательства. Доступ и вмешательство осуществляется через пункцию сосудов.
Закрытие ушка левого предсердия: установка специального устройства
