Показания к хирургическим методам лечения аритмий

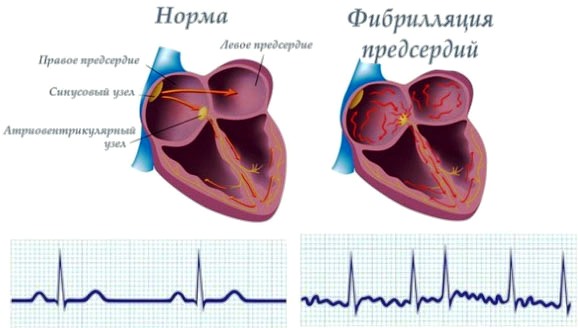
Указанная сердечная патология характеризуется сбоями в работе желудочков и хаотичным сокращением предсердий, из-за чего сердце не способно полноценно выполнять свою функцию. Лечебные мероприятия зачастую начинаются с медикаментозной терапии. Однако лекарственные средства не всегда оказывают нужный эффект. В этом случае, как правило, назначается операция.
Показания к оперативному лечению мерцательной аритмии
Хирургическое вмешательство по поводу рассматриваемого недуга могут назначать при следующих ситуациях:
- Отсутствие положительных изменений при применении антиаритмической терапии. Кроме того, симптомы мерцательной аритмии становятся более выраженными. Подобное состояние может иметь место в случае позднего обращения к специалисту за квалифицированной медицинской помощью.
- Постоянный характер мерцательной аритмии, на фоне которого происходит быстрое развитие сердечной недостаточности.
- Негативная реакция организма на антиаритмические препараты.
Видео: Мерцательная аритмия -как вовремя начать лечение?
В любом случае, решение о проведении операции принимается исключительно кардиологом, после проведения соответствующих диагностических мероприятий и наблюдений.
Противопоказания к хирургическому лечению при мерцательной аритмии
Как и любая другая хирургическая манипуляция операция на сердце по поводу лечения рассматриваемого недуга имеет свои противопоказания.
К ним относят:
- Состояние, при котором происходит повышение кровяного давления в легочной артерии. Подобную патологию именуют легочной гипертензией.
- Серьезные сбои в функционировании почек и печени.
- Большие параметры левого предсердия (от 55 мм).
- Инфицирование организма.
- Онкозаболевания на запущенных стадиях.
- Наличие тромбов либо аневризм в сердечнососудистой системе.
- Аллергические реакции на определенную группу веществ.
- Нарушение кровообращения в нижних конечностях, что вызвано окклюзией вен в данном участке.
- Хирургические вмешательства на перикарде, что повлекли за собой развитие спаечных процессов в указанной анатомической структуре сердца.
- Острая форма инфакрта миокарда либо кардиомиопатии.
- Стенокардия, что имеет нестабильную природу.
- Воспалительные процессы в оболочках сердца.
- Хроническая обструктивная болезнь легких.
- Спаечные явления в районе плевры, что стали следствием плеврита либо пневмонии.
Виды операций при фибрилляции предсердий
Любой вид хирургического вмешательства по поводу лечения рассматриваемого недуга начинается с подготовительных процедур.
Пациент должен получить консультацию у хирурга-кардиолога, а также пройти определенное обследование:
- Осмотр у специалиста.
- ЭКГ.
- Исследование показателей крови и мочи в лаборатории.
- Эхокардиоскопия, посредством которой можно получить сведения об анатомических структурах сердца, дегенеративных изменениях в них.
- Коронароангиография. Помогает изучить состояние артерий, которые питают сердце.
- Рентген грудины в нескольких проекциях.
При необходимости описанный выше список дополняется иными диагностическими процедурами для уточнения информации.
Видео: Мерцательная аритмия: лечить, нельзя терпеть!
Операцию по устранению мерцательной аритмии проводят в условиях стационара. Больного госпитализируют заранее: минимум за 2 дня. За сутки до манипуляции ему предстоит встреча с анестезиологом, которого будет интересовать аллергоанамнез, а также сопутствующие хронические забоолевания пациента.
Кроме того, лечащий доктор за день до операции может принять решение об отмене приема лекарственных средств, купирующих аритмию. Указанные медикаменты могут сказаться на сердечном ритме.
Ужин вечером перед хирургическим вмешательством отменяется. Разрешается пить только негазированную очищенную воду. Утром в день совершения манипуляции нельзя пить и есть.
На сегодняшний день, существует несколько методов лечения мерцательной аритмии оперативным путем.
1. Катетерная абляция
Относится к числу малоинвазивных манипуляций. Для указанной манипуляции используют местную анестезию, и все действия осуществляются под рентген-контролем.
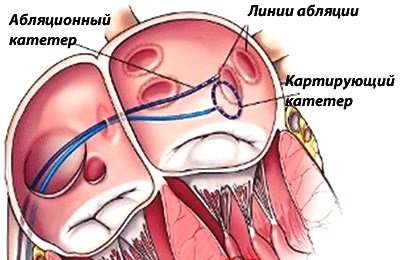
- Начальным этапом операции является определение патологического участка. Для подобных целей применяют внутрисердечную кардиограмму.
- Далее в вену внедряют электроды, которые подводят непосредственно к сердцу. Для деструкции дегенеративных участков, которые провоцируют создание импульсов, что способствуют вибрации предсердий, могут использовать лазерный луч, ультразвук либо же высокочастотную электроэнергию.
- Завершается рассматриваемое вмешательство наложением стерильной давящей повязки на место прокола.
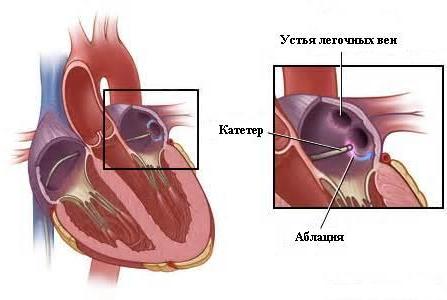
2. Радиочастотная абляция (РЧА)
Выбор анестезии делают в пользу местной, либо внутривенной.
В операционной, где будет осуществляться хирургическое вмешательство, в обязательном порядке должно присутствовать оборудование для реанимации.
Каждый этап процедуры осуществляется под контролем рентгенотелевидения.
Электроды с гибкими проводниками подводят к рабочей области по артериям. Доступ будет определяться локализацией патологического участка:
- Если лечению подлежат правые секции сердца, задействуют бедренную и подключичную вены.
- Для проведения манипуляций на правых камерах сердца требуется прокол межпредсердной перегородки (транссептальный доступ) либо бедренной артерии.
После выявления аритмогенного участка кончик электрода, благодаря подаче высокочастотного импульса, нагревается до 70С. Прижигание нездоровой зоны выполняют в точечном порядке, что делает невозможным продуцирование ею вредоносных импульсов в будущем.
Продолжительность указанной манипуляции будет зависеть от того, как скоро будет достигнуто стабильное сердцебиение. На это может уйти 1,5 часа, а в некоторых случаях — целых 3.
Эффективность методики проверяют посредством повторной электрокардиограммы. Важно, чтобы после электроимпульсного и медикаментозного воздействия синусовый ритм оставался стабильным. В случае успеха, внутрисосудистые зонды извлекают, а место прокола перекрывают давящей повязкой.
Описанный вид лечения, в силу своей результативности, является весьма популярным. Однако в последующем может потребоваться установка кардиостимулятора и прием лекарственных средств, минимизирующих риск развития инсульта.
3. Имплантация электрокардиостимулятора
Указанное устройство способствует восстановлению нормального сердечного ритма. Оно состоит из электродов, батареи, а также микропроцессора.
Активация прибора происходит только в те моменты, когда сердце перестает сокращаться в нормальном режиме: благодаря посылаемым импульсам, синусовый ритм стабилизируется.
Помимо всего прочего, указанное устройство фиксирует всю информацию о функционировании сердца. Это дает возможность кардиологу в последующем проанализировать его работу.
Установка сердечного электростимулятора начинается с местной анестезии. Точкой доступа служит надключичная зона: оперирующий делает здесь разрез, и через вену подводит электрод к сердцу.
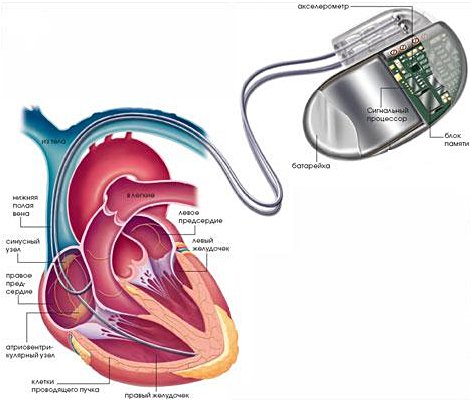
После проведения серии проверок электроды закрепляют в нужной позиции. Микроустройство зачастую располагают в подкожно-жировой клетчатке на груди. После соединения электродов со стимулятором разрез зашивают.
Указанная манипуляция, в среднем, длится около 2-х часов.
Благодаря такому прибору, можно значительно облегчить жизнь больным с проблемами сердца, однако после его установки необходимо регулярно являться на прием к кардиологу и соблюдать некоторые меры предосторожности.
4. Лабиринт
Основная задача рассматриваемой методики – препятствие прохождения патологического импульса к пункту назначения. С этой целью хирург делает несколько насечек на легочных венах и стенках левого предсердия, образуя, тем самым, своеобразный лабиринт.
На практике подобный вид хирургического вмешательства применяется редко, в силу необходимости подключения оперируемого к устройству искусственного кровообращения.
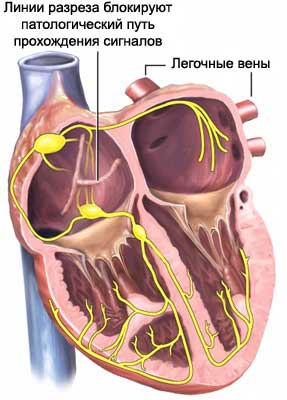
Пациентам, что входят в группу низкого операционного риска, как правило, проводят менее инвазивную операцию, которую именуют мини-лабиринтом. В этом случае прибегают к местной анестезии, а подключения к системе искусственного кровообращения не требуется – все манипуляции врач проводит на бьющемся сердце. Надсечки делают посредством радиочастотного катетера, который внедряют через небольшое резекционное отверстие (5-7 мм) в районе груди.
Благодаря минимальным кровопотерям, восстановление происходит сравнительно быстро, что существенно сокращает сроки пребывания больного в стационаре.
Видео: Аритмия сердца. Современный подход
Восстановление после операции, возможные осложнения и прогноз на будущее
Судить о результативности хирургической манипуляции по поводу лечения рассматриваемого недуга возможно по истечению 3-х месяцев. На протяжении указанного периода у каждого второго пациента могут иметь место периодические аритмии.
Подобное состояние купируется посредством антиаритмической терапии. В некоторых случаях доктор может также назначать антикоагулянтные препараты.
При развитии брадикардии может быть установлен временный (на 10 суток) электрокардиостимулятор. После временных мер решается вопрос об установке постоянного водителя ритма.
Пациентам следует помнить, что любые манипуляции на сердце – вещь достаточно серьезная, и в последующем нужно следить за своим образом жизни:
- Регулярно принимать препараты, которые назначит доктор. Ни в коем случае нельзя заниматься самолечением при возникновении тревожных состояний. Головокружение, болевые ощущения в районе сердца, повышение температуры тела – повод для немедленного обращения за квалифицированной медицинской помощью.
- Питаться правильно: минимизировать жирную, жаренную, соленную пищу. Ежедневное меню следует разнообразить клетчаткой (свежие овощи и фрукты), морскими деликатесами, птицей. Кушать следует по графику: 3-4 раза в день. Лучше, если блюда будут приготовлены на пару, либо тушеные.
- Отказаться от вредных привычек и тяжелых физических нагрузок. Если трудовая деятельность пациента связана с сильным физическим переутомлением, либо включает ночные смены — работу лучше сменить.
В целом же, после хирургического лечения мерцательной аритмии пациент не должен менять свой образ жизни: умеренная физическая активность должна чередоваться с отдыхом. Через 1-2 месяца разрешается водить автомобиль и приступать к работе.
После имплантации электрокардиостимулятора необходимо избегать контакта с приборами, способными спровоцировать поломку ЭКС. К таким приборам относят УЗИ-аппараты, томографы, устройства для проведения физиотерапевтических процедур.
Травма груди, удары током также способны вывести ЭКС из строя.
Хирургическое лечение рассматриваемого недуга чревато следующими осложнениями:
- Гематома в области пункции.
- Повреждение кровеносных сосудов.
- Образование тромбов в глубоких венах, либо артериях, что питают сердце.
- Попадание воздуха в плевральную полость.
- Перфорация лазерным лучом, либо высокочастотным током, сердечной мышцы.
- Нарушение целостности сердечного клапана.
Подобные негативные явления на практике встречаются крайне редко, и зачастую у людей старше 75 лет, а также тех, кто имеет проблемы со свертываемостью крови либо болеет сахарным диабетом.
В некоторых случаях, радиочастотная абляция неспособна полностью выровнять сердечный ритм. В подобной ситуации требуется установка электрокардиостимулятора.
Указанный прибор, как правило, не вызывает каких-либо проблем, но в редких случаях возможны неполадки в работе микропроцессора. Со стороны пациента, это может проявляться жалобами на ускоренное сердцебиение, головокружение. Подобное состояние устраняется перепрограммированием сердечного миниприбора.
Кроме того, участок в зоне имплантации корпуса ЭКС может воспаляться и гноится. Также может повышаться температура тела.
Это требует прохождения курса антибиотикотерапии и полной замены устройства.
Источник
Аритмии — это многочисленная группа заболеваний сердца, их осложнений, при которых нарушается нормальные ритмические сокращения всех отделов или и последовательность. Лечение аритмии предусматривает восстановление ритма, обеспечение от 60 до 90 ударов сердца в минуту.
Кроме физиологических причин (гормональная перестройка организма), вызвать аритмии могут патологические очаги в мышце сердца (инфаркт, кардиосклероз, миокардит) или повышенная возбудимость волокон. Для правильного лечения аритмий необходимо пройти обследование, точно установить вид нарушения ритма.
Существуют разновидности, которые вообще не требуют лечения (синусовая тахикардия или брадикардия легкой степени, нечастые экстрасистолы, мерцательная аритмия с нормальным числом сердечных сокращений). Необходимость бороться с аритмией диктуется появлением симптомов, вызывающих беспокойство больного.
Изменение образа жизни
Поскольку известна немалая роль нервной системы в нарушениях ритма, необходимо устранить стрессовые ситуации дома и на работе, избегать перегрузок. Ночные смены придется оставить, полноценный сон — является хорошим лекарством. Не стоит прибегать сразу к снотворным препаратам, таблетки – не выход из положения. Используйте травяные чаи с мелиссой, мятой на ночь. В аптеке можно приобрести растительные успокаивающие средства.
Соблюдение двигательного режима, регулярные прогулки на свежем воздухе должны стать постоянными в расписании труда и отдыха. Не рекомендуются силовые тренировки. Показано посещение бассейна, занятия йогой, аутотренингом.
Курение и алкоголь вредны при любом виде аритмий, одно устранение этих привычек позволяет пациентам почувствовать себя значительно лучше.
Питание при аритмии должно быть регулярным, без случаев переедания (давление диафрагмы на сердце). Необходимо исключить продукты и блюда, содержащие возбуждающие средства, животные жиры. К ним относятся кофе, крепкий чай, газированные сладкие напитки, жирное и жареное мясо, острые приправы, майонез, торты и сладости.
Диета при аритмии требует достаточного количества микроэлементов (калия, магния) и витаминов. Особенно рекомендуются изюм, курага и абрикосы, листовой салат, цветная капуста, шпинат. Достаточное количество жиров можно обеспечить мясом курицы, индейки, кролика, рыбы. Способы приготовления пищи рекомендованы в виде запекания, парового метода, варки.
Зеленый чай так же содержит необходимые компоненты.

В ежедневный рацион должны включаться фрукты, овощи, зелень
Лекарственная терапия
Методы лечения аритмии выбираются врачом кардиологом индивидуально для каждого пациента. Обычно терапия начинается с подбора лекарственного средства.
Для устранения дефицита калия в клетках назначаются Панангин, Аспаркам. Если аритмии вызваны такими заболеваниями, как кардиосклероз, гипертоническая болезнь, инфаркт миокарда, то следует постоянно принимать те лекарства, которые назначил врач. Это — мочегонные препараты, статины, адреноблокаторы. Важно поддерживать нормальное артериальное давление, следить за уровнем холестерина.
Нельзя покупать в аптеке «что-нибудь от сердца». Лекарственные препараты имеют свои ограничения и противопоказания. Неправильный прием может вызвать блокаду проводимости нервных волокон. Врачи предупреждают о контроле над дозой препарата путем самостоятельного подсчета пульса.
Случаи внезапной аритмии (пароксизмальная тахикардия, приступы пароксизма мерцания, полная блокада) часто возникают при таких заболеваниях как острый инфаркт миокарда, гипертонический криз. Неотложная помощь при аритмиях может оказываться только на врачебном уровне. Поэтому необходимо вызвать «Скорую помощь». До приезда бригады усадить или уложить больного, развязать у него галстук, расстегнуть тугой воротник, ремень. Если человека беспокоят сильные боли в области сердца, и он имеет при себе нитроглицерин или ингаляционный препарат, можно их применить. Врач «Скорой» имеет возможность снять электрокардиограмму и диагностировать вид аритмии. Необходимое лекарство вводится внутривенно.
Интересное видео:
Оперативное лечение
К хирургическому лечению аритмий прибегают при отсутствии эффекта от терапии, непереносимости нужных лекарств, возникновении сердечной недостаточности, когда вылечить аритмию другими способами не представляется возможным. Чаще всего метод используется при мерцательной аритмии. Причина нарушения кроется в патологии левого предсердия (дополнительные очаги возбуждения), врожденных или приобретенных пороках. Поэтому все виды оперативных вмешательств направлены на этот участок сердца. Статистические исследования показывают, что около 15% тахиаритмий удается окончательно излечить только с помощью операции.
Оперативное лечение проводится в специализированных кардиологических центрах, подготовленными хирургами. Широкое применение получило применение эндоскопической техники. Операция на открытом сердце с использованием искусственного кровообращения в настоящее время выполняется гораздо реже. Эндоскопические методики мало травматичны, не вызывают осложнений. К ним относятся:
- Физические методы воздействия (радиочастотная абляция, деструкция холодом или прижигание лазером, ультразвуком). Больному под общим наркозом через бедренную вену вводится катетер к левому предсердию. Суть дальнейшей процедуры — вызвать поражение зоны, наиболее часто вызывающей аритмию, с последующим рубцеванием. Через катетер проводится физическое воздействие. Рубцевание наступает через 3 – 4 недели. До этого пациент продолжает получать лекарственные препараты.
- Установка кардиостимулятора — может быть самостоятельным вмешательством или следующим этапом после лазерной абляции. Кардиостимулятор, в качестве искусственного водителя ритма, необходим при редких самостоятельных сокращениях. Вшивание кардиостимулятора проводится под местной анестезией под кожу или под грудную мышцу. Хирургу достаточно небольшого разреза длиной в 4 – 5 см. Аппарат очень маленький по размерам. Батарейка действует до 10 лет. Устанавливается специальная программа. Два электрода подводятся к предсердию и желудочку. Таким образом, восстанавливается необходимый ритм.
- Закрепление дефибриллятора в верхней части грудной клетки позволяет подвести электроды и обеспечить постоянные импульсы от 1 до 40 Дж. Его принцип действия похож на кардиостимулятор.

Введение электрода через катетер
Применение малотравматичных методов позволило расширить показания к хирургическому лечению аритмий. Сейчас нет возрастных ограничений. Своевременная операция продляет активную жизнь.
Применение народных способов терапии
Если человек не знает, как избавиться от аритмии, его необходимо направить к врачу для обследования, подтверждения диагноза. Лечение аритмии сердца народными способами служит хорошим подспорьем к общей терапии. Главное — использовать их с умом и по показаниям.
- Боярышник — известное средство. Плоды можно заваривать в виде чая. Или длительно принимать настойку боярышника в каплях (по 15 – 20 капель трижды в день). Некоторые приспосабливаются, покупая в аптеке готовые спиртовые настойки валерианы, пустырника и боярышника. Их советуют смешать в равных количествах, дать настояться сутки на холоде и принимать по чайной ложке трижды в день за полчаса до еды.
- Аритмия лечится с помощью смеси из натертого яблока и луковицы. Съедать ее нужно по чайной ложке дважды в день между приемами пищи.
- Боярышник хорошо сочетается с травами: тысячелистником, цветами синего василька, плодами рябины, медом, ядрышками абрикосов. Готовить совместный отвар и пить в виде чая с медом.
- В лекарственный чай можно добавить отвар цветов календулы, листья мелиссы, мяты, лимон.
- Отвар корня валерианы рекомендуют добавлять в ванну по 200 мл, он оказывает хорошее успокаивающее действие. Что важно при аритмиях.
- Противоаритмический сбор в составе цветов клевера, травы тысячелистника, листьев и ягод земляники, фенхеля, корня валерианы (поровну) смешать с кожурой яблок, поместить столовую ложку в термос, залить 1,5 стакана кипятка и настоять всю ночь. Пить нужно по 50 – 100 мл каждые четыре часа при учащении приступов.
Считается полезным средством сок моркови, свеклы, редьки. Его нужно принимать длительно по столовой ложке трижды в день.
Профилактика аритмии
Предотвращение нарушения ритма связано со своевременным лечением заболеваний, приводящих к этой патологии. Соблюдение режима отдыха, диетического питания, избавление от вредных привычек позволяет защитить сердце от стрессовых влияний. Прохождение диспансеризации и контрольных анализов необходимо для коррекции дозы лекарств. Своевременное оперативное лечение детей с пороками сердца сохранят их полноценную жизнь и здоровье.
Источник
