Подсчет чсс на экг при мерцательной аритмии

Расчет ЧСС по ЭКГ включает измерение расстояния между очередными желудочковыми комплексами R по маленьким клеточкам. Потом нужно узнать скорость движения ленты, при стандартной 50 мм в 1 секунду одна маленькая клеточка занимает 0,02 секунды. Полученное расстояние переводят в секунды умножением числа клеток на 0,02. Следующий этап – находят соответствие по таблице или 60 делят на длину интервала RR.
Этот способ не подходит для расчета при аритмии, тогда нужно снять ЭКГ за 3 секунды, на полученном отрезке 15 см считают число желудочковых комплексов. Можно найти также самый короткий и самый длинный, подсчитать среднее значение. Для правильности расшифровки ЭКГ вначале должен быть записан калибровочный сигнал, а для постановки диагноза большое значение имеет определение источника ритма (синусовый узел или другой).
Суть расчета ЧСС по ЭКГ
Расчет числа сердечных сокращений (ЧСС) наиболее точен по ЭКГ, его суть состоит в подсчете времени, прошедшего между очередными выбросами крови из желудочков. На электрокардиограмме желудочковый комплекс выглядит в виде острого, наиболее высокого зубца R в первых отведениях. Для вычислений нужно сначала измерить расстояние RR, потом по формуле или таблице вычислить частоту сокращений.
Что такое интервал RR
Интервал RR – это промежуток между двумя желудочковыми комплексами.
На ЭКГ его измеряют по клеточкам, так как регистрация проходит на миллиметровой бумаге. Но можно провести замер и обычной линейкой. При нормальной кардиограмме всегда можно хорошо увидеть зубец R, но если нарушена внутрижелудочковая проводимость, то он бывает расширен и найти его верхушку сложно.
Тогда для расчета используют интервал SS, то есть нижний зубец после R. Интервал RR измеряется в секундах. Если регистрируют стандартную ЭКГ, то есть с обычной скоростью, то 1 мм (одна самая маленькая клеточка) равна 0,02 секунды. Например, между очередными зубцами 45 мм, тогда RR: 45 х 0,02 = 0,9 секунд.
Формула расчета
Для расчета частоты сокращений нужно пользоваться формулой – 60/RR. В приведенном варианте ЧСС равен 60/0,9, то есть 66 ударов за минуту. Нормальным считается ритм с частотой ударов от 60 до 90 за шестьдесят секунд.
Очень важно учитывать, что считать по формуле можно только при правильной работе сердца, то есть, когда все RR одинаковые или отличаются не более, чем на 10%.
Табличный способ
Самый простой способ измерения ЧСС – это табличный, так как всего лишь нужно найти соответствие между замером RR и указанным показателем (см. рисунок).
Как посчитать ЧСС по ЭКГ, зная его скорость
Стандартная ЭКГ снимается на скорости 50 мм за 1 секунду, тогда, чтобы посчитать ЧСС, нужно 60 разделить на величину интервала между зубцами R или воспользоваться приведенной таблицей ЧСС по RR. При необходимости более точно рассмотреть распространение волны возбуждения по миокарду ленту замедляют до 25 или 12,5 мм за секунду. Редко требуется ускорение до 100 мм/с.
Посчитать ЧСС на ЭКГ со скоростью 25 мм/с можно точно так же, но с учетом того, что одна клеточка будет составлять 0,04 секунды. Например, между зубцами 20 мм, тогда 20 х 0,04 = 0,8 секунд. Частота сокращений сердца равна (60/0,8) 75.
Как посчитать по клеточкам
Есть и способы посчитать ЧСС по клеточкам при ритмичных сокращениях:
- первый: 600 разделить на число больших клеточек (каждая из них составляет 5 мм) между очередными желудочковыми комплексами;
- второй: 3000 разделить на количество маленьких клеточек по 1 мм между зубцами RR.
Эти формулы применяют для стандартной скорости ЭКГ – 50 мм за 1 секунду.
Смотрите на видео о том, как определить ЧСС на ЭКГ:
Определение ритма при аритмии и других нарушениях
Гораздо сложнее определить ритм при аритмии, то есть нерегулярных сокращениях или чрезмерно частом ритме. Для этого применяют несколько методик. Наиболее популярная – это удлинение записи во втором стандартном отведении на 3 секунды, тогда за это время на ленте будут зафиксированы сокращения в 15 см (50 мм/сек умножить на 3 секунды).
К записи прикладывают линейку и отмечают выбранную длину. За этот период считают число желудочковых комплексов и умножают на 20. Второй вариант – это поиск самого длинного и самого короткого RR, их потом пересчитывают на ЧСС по формулам или по таблице.
Если ритм очень быстрый (например, пароксизмальная тахикардия), то берут отрезок с несколькими комплексами (удобно взять кратное количество, например, 10 или 20). Расчет пройдет по формуле: 3000 разделить на длину выбранного отрезка и умножить на количество комплексов. Если выбрана скорость 25 мм/с (по ней лучше видны частые сокращения), то первая цифра будет 1500.
ЧСС: расшифровка диаграммы сердцебиения
Для расшифровки кардиограммы, то есть графической диаграммы сердцебиения до расчета ЧСС нужно проверить правильность записи. Для этого в обязательном порядке перед первым комплексом должен быть записан контрольный милливольт. Он представляет собой букву П и занимает 10 мм. Без него ЭКГ считается неправильной.
Второй этап анализа ЭКГ – это оценка сердечного ритма и проводимости миокарда. Для этого измеряют несколько интервалов RR, при правильном ритме они равны или отличаются до 10% от среднего показателя. Чаще всего врач сразу видит ритмичность сокращений, если водитель ритма синусовый. Он в подавляющем большинстве случаев регулярный.
Отличить источник ритма при его локализации вне нормы (любой не синусовый) помогают признаки зубцов Р. Они отражают сокращения предсердий и у здоровых людей имеют такие характеристики:
- во 2 стандартном отведении всегда направлены вверх;
- идут строго перед желудочковым комплексом;
- в каждом отведении имеют постоянную конфигурацию.
После этого переходят к непосредственному расчету ЧСС по формулам, таблицам. Следующие этапы включают:
- оценку проводимости – измеряют ширину зубцов и интервалов;
- находят электрическую ось сердца по направлению самых высоких R и глубоких S;
- анализируют предсердный зубец P и интервала PQ;
- исследуют желудочковое сокращение QRST.
Результатом анализа ЭКГ является заключение врача. Оно содержит ответы на вопросы:
- источник (водитель) ритма (синусовый или другой);
- регулярность сокращений: ритм правильный или аритмия;
- ЧСС (норма 60-90 ударов в минуту): брадикардия или тахикардия;
- направление оси: нормальная (от -30 градусов до 90) или отклонения влево, вправо;
- наличие главных ЭКГ-симптомов: нарушение ритма и проводимости, гипертрофия или перегрузка отделов (желудочков, предсердий), патологии мышцы сердца (ишемия, инфаркт, дистрофия, рубцы).
Самый точный метод подсчета ЧСС – это по ЭКГ, особенно в случае аритмии. Для определения необходимо измерить расстояние на ленте между очередными желудочковыми комплексами, перевести их в секунды и потом воспользоваться формулой или таблицей.
Источник
Заболевания сердца очень коварны. Очень долгий период времени они могут ничем себя не проявлять, и человек даже не будет подозревать о наличии у него патологии. Аритмия не является исключением. Как правило, она становится очевидной уже при тяжелой стадии. Только контроль собственного артериального давления и сердечного ритма поможет вовремя распознать тревожные сигналы.
Расшифровка показателей ЭКГ при аритмии
Аритмия – общее название всех тех состояний, когда ЧСС, сила, ритмичность и последовательность нарушаются. То есть это все отклонения от нормального ритма сердца, который называется синусовым.
При нормальной работе сердца ЧСС 50-100 уд/мин, это зависит от физической активности человека в данный момент. Развитию аритмии предшествуют самые разные причины. Аритмией будут считаться такие состояния, при которых ЧСС становится реже 60 ударов в минуту или учащается свыше 100. Аритмия на ЭКГ видна по-разному, в зависимости от вида синдрома.
Важная информация!
Ниже описаны расшифровки основных показателей на ЭКГ на случай, если проведена электрокардиограмма, но пока не проведена расшифровка кардиологом.
Таблица-расшифровка показателей на ЭКГ
| Показатель | Что означает | Каким должен быть |
|---|---|---|
| P | биоэлектричество в предсердиях | Положительный |
| Q | биоэлектричество в перегородке межжелудочков | Отрицательный |
| R | биопотенциал в миокарде желудочков | Положительный, длительность — до 0,1 секунды, амплитуда — не более 2,5 клеточки, в норме — PII>PI>PIII |
| S | процесс распределения биоэлектричества в желудочках | Отрицательный |
| Т | процессы возобновления биопотенциала в сердце | Положительный |
ЭКГ требует обязательной расшифровки врача-кардиолога.
Влияние экстрасистол
Это сокращения, производимые преждевременно. Электрические импульсы идут не от синусового узла. Указанный вид чаще всего возникает в силу разных факторов, не связанных с болезнями сердца. К основным причинам такого вида аритмии относят:
- нестабильное психоэмоциональное состояние;
- лечение отдельными группами лекарственных препаратов;
- злоупотребление курением;
- вегетативные нарушения.
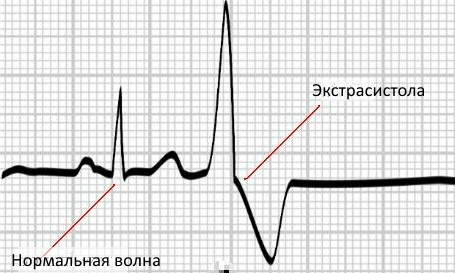
Так выглядит экстрасистола на ЭКГ
Экстрасистолы – это как раз тот случай, когда больной может долгое время ничего не ощущать. Иногда может случаться своеобразный толчок в сердце, либо его кратковременное замирание. Если такие признаки единичны – это может быть даже при обычной работе сердца. Но если они возникают все чаще, это может свидетельствовать об обострении заболеваний – ишемии, миокардита. Самые опасные – желудочковые экстрасистолы. Это когда импульс исходит от одного из желудочков. Это может стать начальным симптомом мерцания желудочков.
Как определить на ЭКГ. На ЭКГ внеочередное сокращение сердца выглядит как отличный от прочих зубец.
Мерцательная аритмия
Этот вид представляет собой фибрилляцию предсердий. Это уже само по себе осложнение, которое возникает при ишемии. Этот же вид является наиболее распространенным нарушением сердечного ритма. Нередко причиной данной разновидности становятся болезни щитовидной железы, при нарушении ее деятельности.
Мерцательная аритмия характерна сбоями сердечной деятельности различной степени выраженности, обмороками и потемнениями в глазах. Нередко этим симптомам сопутствует сильная слабость, одышка, боль в груди и чувство нарастающего страха. Иногда приступы начинаются внезапно и заканчиваются самопроизвольно без всякого вмешательства. Но наиболее вероятно, что приступ будет длительным, в несколько часов, а может и суток, и потребует обязательной медицинской помощи.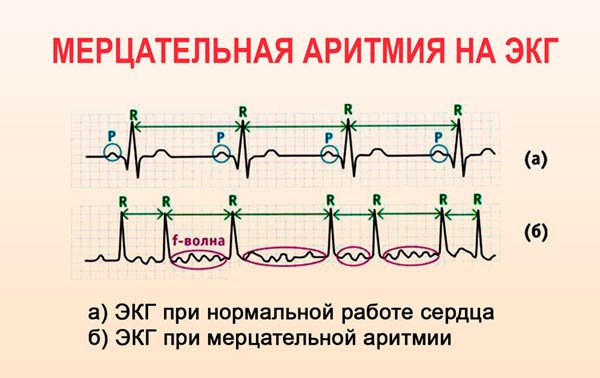
Как определить на ЭКГ. На ЭКГ могут обозначаться крупные или мелкие предсердные волны, деформированные беспорядочные комплексы. У одного пациента бывает и трепетание, и мерцание предсердий. При кардиограмме здорового человека хаотичные волны отсутствуют, ритм ровный.
Синусовая аритмия
Несмотря на синусовый ритм, он отличается своей неправильностью. Сердечные сокращения то замедляются, то учащаются. Особенно заметно при дыхании: на выдохе ЧСС больше чуть ли не вдвое, а на вдохе сильно снижаются. Больной чувствует сильную усталость, головокружение, у него может случиться обморок. Усиление симптоматики требует пристального внимания и лечения.
Причинами синусовой аритмии становятся сердечные заболевания, инфекционные процессы с вовлечением в него миокарда, пороки сердца. Из внешних факторов аритмию такого вида чаще всего провоцируют гормональные нарушения в организме, заболевания нервной системы.
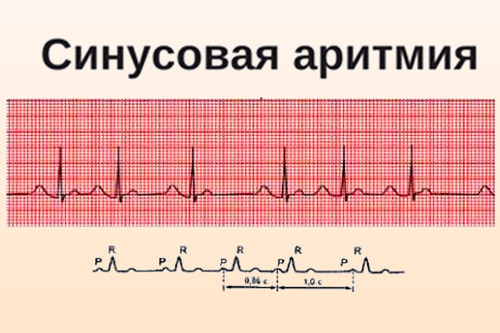
Как определить на ЭКГ. На ЭКГ на неправильную сердечную деятельность указывает отличие интервалов PR не менее чем на 10%.
Трепетание предсердий
При таком, диагнозе ЧСС увеличивается уже до 200-400 сокращений, например, на фоне правильного ритма предсердий.
Причинами здесь, как правило, являются органические болезни сердца, операции на сердце (особенно первая неделя после вмешательства). Зачастую спровоцировать трепетание предсердий может гипертония, дистрофия миокарда.
В группу риска входят мужчины старше 60 лет, курильщики, люди с нехваткой калия или чрезмерной выработкой гормонов щитовидки. Приступ такой аритмии могут вызвать сильная жара, физическое перенапряжение, стресс, употребление алкогольных или наркотических веществ.
Симптомы – сильное увеличение ЧСС, слабость, резкое снижение давления с развитием полуобморочного состояния, головокружение. Наряду с этим часто наблюдается пульсация вен на шее.
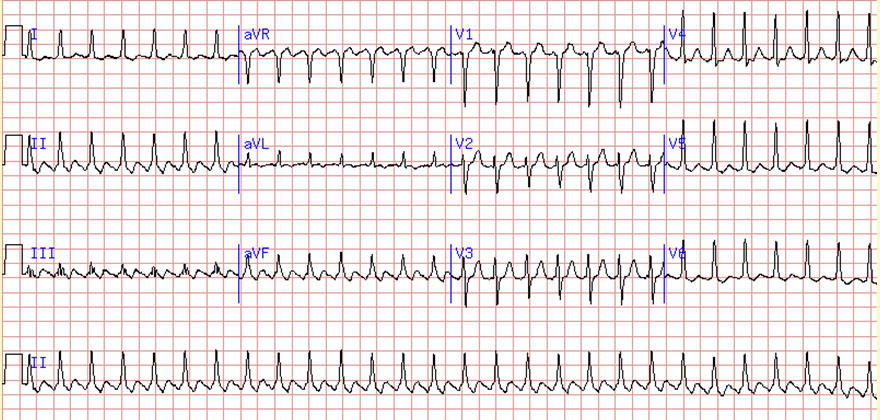
Как определить на ЭКГ. На ЭКГ трепетание обозначается F-волнами, возникающими вместо зубца Р. ЧСС при этом 240-350 ударов в минуту. Бывает еще атипичное трепетание, при котором эти же волны возникают при ЧСС 340-430 ударов.
Суправентрикулярная тахикардия
Данный вид аритмии образуется на достаточно маленьком участке ткани предсердия. Из-за этого в скором времени начинается воспаление сердца. Это воспаление характерно своей периодичностью. Периодичность может длиться дни, а то и месяцы. Чаще всего бывает так, что воспаляется не одна область сердца, а несколько.
Данная аритмия подразумевает усиление ЧСС без видимой на то причины. Симптоматика достаточно разнообразна, но самый первый признак – это сильная пульсация в груди. Помимо признаков, присущих прочим видам, может возникнуть потливость, напряженность в горле, усиленное мочеиспускание, тошнота и рвота.

Как определить на ЭКГ. Это заметно по увеличению частоты зубцов Р и комплексов QRC, а также маленькими интервалами между ними.
Желудочковая тахикардия
Патология выражается в ускорении ритма, идущего из желудочков. ЧСС примерно 100 ударов, но импульсы желудочков могут следовать друг за другом. Главный признак этого вида – внезапность. Сердечный ритм начинает увеличиваться до 200, сердце уже не может нормально заполняться кровью и, соответственно, ее намного меньше выбрасывается в организм. Эта патология переносится пациентами тяжело, особенно при сопутствующих болезнях сердца.
Стойкая желудочная тахикардия проявляется в сильном изменении систолического давления. В этот момент у пациента понижена пульсация вен.
Нестойкая же желудочная тахикардия проходит незаметно, если в это момент ее не поймать на ЭКГ.
Если ЧСС 220 ударов в минуту все указывает на трепетание желудочков. Здесь может наблюдаться снижение артериального давления, потоотделение, сильное возбуждение или, наоборот, оглушенность, обморок. Иногда отмечается отечность, трудность дыхания, одышка – все указывает на острую сердечную недостаточность.
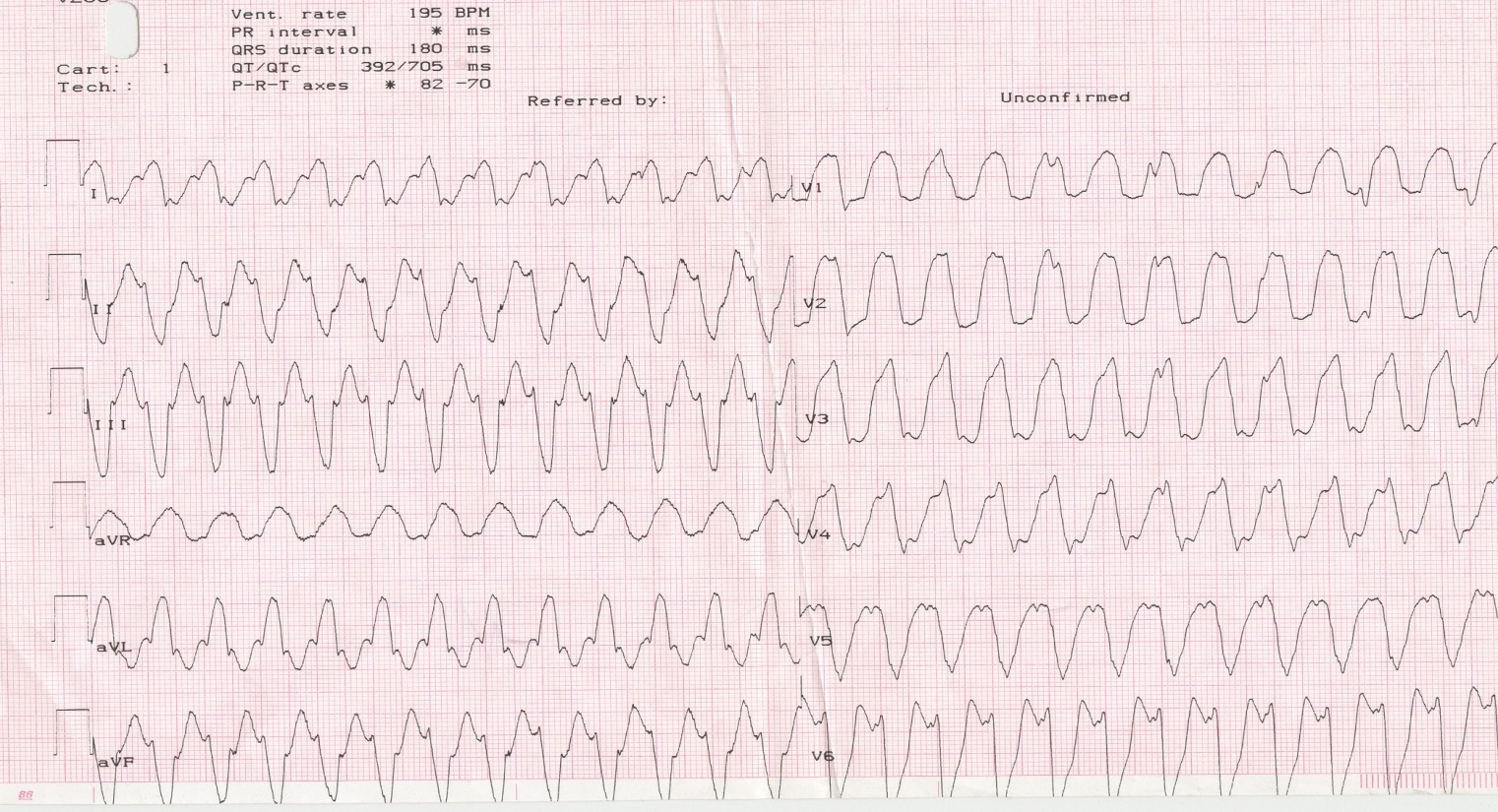
Как определить. На ЭКГ видно расширение или деформирование комплексов QRC, изменение их по амплитуде и направлениям. Заметно отклонение электрической оси влево.
Возникновение фибрилляции желудочков
Здесь импульсы, идущие из желудочков, хаотичны и неправильны. Из-за этого наблюдается трепетание желудочков и возможно отсутствие их сокращений. По этой причине кровь не может нормально перекачиваться по организму. Такое состояние крайне опасно, требует срочной госпитализации, реанимационных мероприятий с дефибрилляцией. Если не осуществить все это в течение 10 минут после начала приступа, то все может закончиться летальным исходом.
Если говорить о симптомах, то все они соответствуют остановке кровообращения, а, соответственно, клинической смерти. Пациент теряет сознание, у него начинаются судороги, самопроизвольное мочеиспускание и дефекация, зрачки не реагируют на свет, пульса и дыхания нет, и они не прощупываются в артериях, может отмечаться посинение кожных покровов.
Расшифровка. На ЭКГ это может быть:
- крупноволновая фибрилляция (1 и 2 стадии) с достаточно крупными волнами и частотой 300-600. Это наиболее хороший прогноз и он обозначает, что медицинское вмешательство будет эффективным;
- мелковолновая фибрилляция (поздняя стадия, 3 и 4) – волны более широкие и приобретают неравномерную амплитуду. ЧСС тоже неравномерное – сначала увеличивается до 600, а затем падает до 400 за минуту.
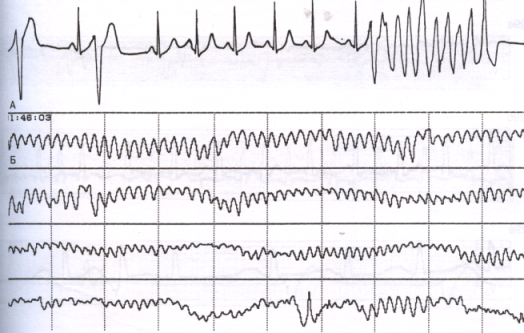
Данное состояние опасно возникновением тромбоэмболии сосудов и аномальным расширением всех отделов сердца.
Особенности синдрома дисфункции синусового узла
СДСУ – сбои ритма из-за ослабления функции автоматизма или ее полного прекращения. Наблюдается снижение ЧСС, и может произойти остановка сердца.
Симптоматика как может отсутствовать вовсе, так и присутствовать в полном объеме, как и у прочих аритмий. При СДСУ наиболее часто бывают обмороки, причем, могут они проходить самостоятельно – кожа при этом становится бледной и холодной, потливой. Может отмечаться нарушение деятельности ЖКТ, слабость в мышцах.
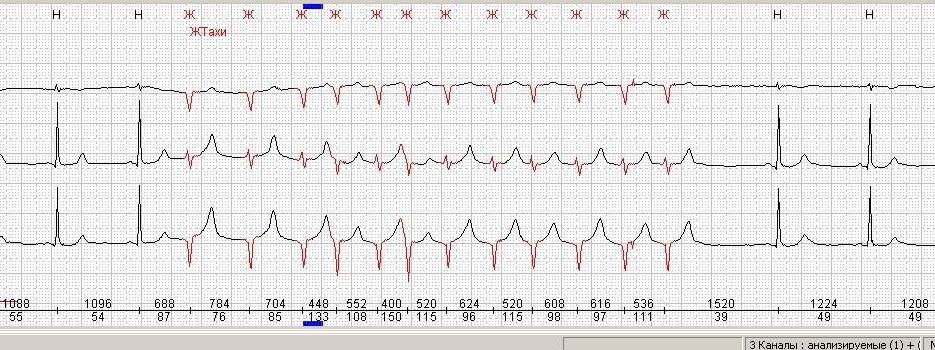
Наиболее часто СДСУ возникает у лиц 60-70 лет, причем с равной долей вероятности у мужчин и женщин. Это очень редкий вид – 0,03-0,05% из них всех.
Блокада сердца
У пациента замедляется проведение импульса, иногда происходит полное его прекращение. Блокады могут также быть стойкими и преходящими. Их причинами становятся болезни сердца, использование некоторых лекарственных препаратов, высокое давление. Блокада даже может быть врожденной, но это бывает крайне редко (тогда ЧСС снижается до 40 в минуту).
Клиническая картина характерна отсутствием пульса и сердечных тонов. В организме идет очень медленное кровообращение, возникают судороги и обморочные состояния, кислородное голодание внутренних органов. Блокада сердца нередко заканчивается смертью пациента.
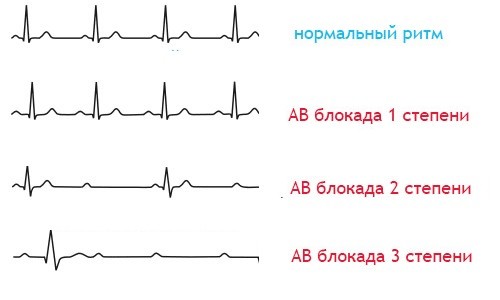
Как определить. На ЭКГ зубец Р всегда деформирован и превышает норму по ширине, высота в пределах 0,11 секунд. Интервал PQ удлинен.
Показатели аритмии на тонометре
Когда дела касаются аритмии, тонометр может давать неверные значения. В силу отсутствия индикации сбоев сердцебиения показатели могут быть сильно искажены. Сейчас в продаже имеются хорошие тонометры, которые могут отлично распознавать аритмию. Такие приборы сразу же определяют нарушения пульса, последовательность сокращений. Как правило, сбои в работе сердца выражаются сердечком внизу монитора прибора. Аритмия на новейших тонометрах отображается по следующей схеме:
Показатели аритмии на тонометре
- сначала идет несколько измерений с паузами между ними;
- если два из них прошло без сбоев, то далее процесс не идет;
- на экране отображается пульс;
- в самом низу экрана загорается индикатор аритмии.
Не стоит беспокоиться, что аппарат не идентифицирует серьезные сбои от небольших раздражений – все это прекрасно отличается современным прибором. Такому устройству вполне можно доверять, и если он выявил признаки аритмии, необходимо срочно обратиться к врачу. Если же тонометр один раз показал аритмию, то результат может быть неверным, и нужно сделать еще один замер.
Как выбрать тонометр
Человеку, у которого периодически случаются перебои сердечного ритма, очень важно иметь под рукой хороший тонометр, способный выявить признаки аритмии. Приборы нового поколения выдают результат, который получен на основе интеллектуального анализа данных. Они могут работать по двум принципам:
- одни тонометры выдают результат путем произведения расчета усредненного значения трех последних замеров;
- другие сами проводят нужное количество замеров и, обработав их показатели, выдают итоговый результат.
Тонометры такого вида способны еще более точно определять артериальное давление. Это отличная возможность держать под контролем одновременно давление, сердечный ритм и частоту сердцебиения.
Не стоит беспокоиться, если иногда при обычном замере давления вышел значок аритмии. Тревогу должен вызывать постоянно появляющийся индикатор – это означает, что пора посетить врача. Если же на экране мигает знак мерцательной аритмии, то откладывать визит уже нельзя. При выборе прибора нужно ориентироваться на следующие параметры:
- размер манжеты: она должна строго соответствовать обхвату руки;
- величина экрана должна быть достаточной для того, чтобы были хорошо видны все показатели;
- индикатор аритмии должен быть с подсветкой, в отдельных случаях – со звуковым сопровождением;
- встроенная память может содержать до 90 записей;
- функция подсчета среднего показателя;
- звуковой сигнал, оповещающий окончание процесса измерения;
- тонометры могут быть для всей семьи – в этом случае показатели каждого человека фиксируются отдельно;
- существуют приборы с питанием, как от сети, так и от батареек одновременно.
Современные тонометры хорошо подходят для всех людей, они просты в использовании и не требуют каких-то специфических навыков. Ими могут даже пользоваться пациенты, у которых есть проблемы со слухом и зрением. Нужно только нажать кнопку, а все остальное прибор делает сам без болезненности и дискомфорта в виде сильного перетягивания предплечья.
Подсчет пульса при аритмии
Люди, страдающие от заболеваний сердца, должны уметь правильно подсчитывать и оценивать свой пульс. Это одинаково важно как при учащенном, так и при замедленном сердцебиении. Иногда именно это может вовремя предупредить сердечный приступ.
Для правильного определения пульса нужно обнаружить лучевую артерию около основания кисти руки около большого пальца. Важно учитывать факт, что показатели левой и правой руки могут быть немного разными. Для того, чтоб обнаружить пульс, нужно слегка нажать пальцами на запястье, обхватив его с тыльной стороны. Именно подушечки пальцев ощутят биение пульса.
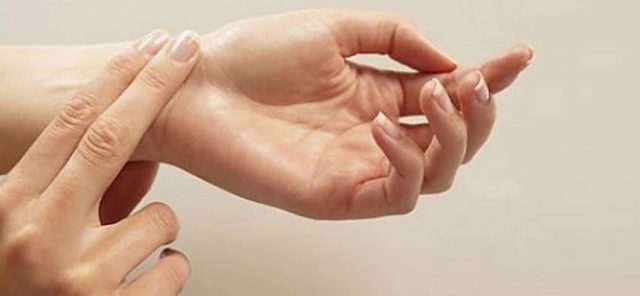
Как измерить пульс
Стандартное время составляет 15 секунд. Затем число ударов, произведенное за это время необходимо умножить на 4. Время подсчета пульса при аритмии – одна минута, нужно считать, сдавливая артерию 3-4 пальцами для наилучшего обнаружения ударов. Не стоит забывать, что в каждом пальце также происходит пульсация, поэтому она может быть ошибочно принята за пульс. Во время замера пульса рука должна быть максимально расслаблена и положена раскрытой ладонью вверх. На часах с секундной стрелкой нужно дождаться ровного значения и можно начинать отсчет. При разных видах аритмии будут абсолютно разные показатели пульса. Например, при тахикардии, свыше 80 ударов, при брадикардии – меньше 60, пароксизмы характерны очень частым пульсом – более 200, при блокадах сердца может достигать 250-300.
Источник
