Где лучше всего вырезать аппендицит

Единственный метод лечения больных с острым аппендицитом – это раннее экстренное хирургическое вмешательство. Чем раньше вырезают воспаленный аппендикс, тем меньше риск развития осложнений, угрожающих жизни пациента. Называется операция по удалению аппендицита аппендэктомией.
Острые заболевания органов брюшной полости проявляются абдоминальной болью, рефлекторной рвотой, нарушением отхождения кишечного содержимого, напряжением брюшных мышц. На начальной стадии болезни определить причину клиники бывает достаточно сложно, поскольку большинство патологий не имеют специфических симптомов.
Дифференциальная диагностика проводится между острым аппендицитом и острыми заболеваниями желудка (гастритом, перфорацией язвы, пищевой токсикоинфекцией), желчного пузыря и поджелудочной железы, кишечника, женской репродуктивной системы, урологическими патологиями. Симптоматика острого аппендицита схожа с клиникой острого диафрагмального плеврита, заболеваниями сердца.
Почему вырезают аппендицит сразу, а не проводят медикаментозное лечение? Дело в том, что воспаление быстро распространяется на все слои червеобразного отростка и уже спустя сутки гнойное содержимое может просачиваться через стенку органа в стерильную брюшную полость, что вызывает местный перитонит.
Кроме того, инфекция по лимфатическим путям разносится к другим органам, из-за чего формируются полости, заполненные гноем (их называют абсцессами). Операция аппендицита должна начаться в течение нескольких часов после постановки диагноза. Единственным противопоказанием к проведению операции является образование ограниченного аппендикулярного инфильтрата.
При данном осложнении измененный воспалением червеобразный отросток срастается с прилегающими органами и образуется конгломерат, при разделении которого велика вероятность повреждения кишечника, большого сальника и прочих органов. При аппендикулярном инфильтрате проводится консервативная терапия и выбирается выжидательная тактика. Операция по удалению аппендицита проводится через 7-10 дней после рассасывания инфильтрата.
Техника операции
Удаление аппендицита может проводиться под местной анестезией или под общим наркозом. Если при аппендэктомии по медицинским показаниям нельзя применять интубационный наркоз с миорелаксантами, то проводится местная инфильтрационная анестезия раствором новокаина, которую, при необходимости, сочетают с нейролептанальгезией.
При легкой форме острого аппендицита (при которой операция непродолжительна) можно сделать масочный наркоз с использованием мышечных релаксантов. Вырезание аппендикса выполняется традиционным или лапароскопическим способом. Какой именно доступ будет выбран, зависит от нескольких факторов.
Как правило, если операция проводится экстренно, то необходим широкий доступ, который дает возможность осмотреть большую область брюшной полости и исключить прочие патологии, способные вызвать подобную симптоматику. Выбор в пользу лапаротомии делается при атипичном расположении отростка, а также при выраженном спаечном процессе.

На фото справа шрам при лапароскопии, а слева шрам после традиционного разреза
Лапароскопия
Если для удаления аппендикса выбран лапароскопический доступ, то на передней брюшной стенке делается несколько небольших разрезов или (сейчас можно делать и через один прокол), через которые в брюшную полость вводят эндоскопические инструменты, позволяющие осуществлять медицинские манипуляции и визуально следить за ходом операции.
Такой способ хоть и является менее травматичным и требует меньше времени на послеоперационное восстановление, однако он ограничивает доступ и не позволяет провести осмотр большой площади брюшной полости. Можно ли проводить операцию таким, способом решает врач.
Операция включает в себя несколько этапов:
- осмотр брюшной полости и выявление прочих патологий;
- пересечение брыжейки;
- лигирование и отсечение аппендикса;
- обработка культи червеобразного отростка;
- санация брюшной полости;
- ушивание раны.
Традиционный способ
Чаще всего при неосложненном аппендиците делается косой разрез Волковича-Дьяконова. Он удобен тем, что соответствует проекции слепой кишки и при нем не рассекаются нервы и мышцы, соответственно, не нарушается их трофика и иннервация, что снижает риск образования в этом месте грыж, однако, доступ при таком разрезе достаточно ограничен.
Если отросток расположен атипично, распространился гнойный перитонит или есть вероятность, что гнойный экссудат появится из других органов или требуется более широкая ревизия органов брюшной полости, то делают разрез по Леннандеру. Поперечный доступ можно, при необходимости, расширить медиально, сделав пересечение прямой мышцы живота.
Во время беременности на первом триместре обычно выбирают доступ по Волковичу-Дьяконову, а во втором и третьем триместрах этот доступ не всегда полный, поэтому, чем больше срок гестации, тем выше делают разрез. На поздних сроках у беременных разрез делают чуть выше подвздошной кости. Если диагноз вызывает сомнение или развился разлитой перитонит, то показана нижнесрединная лапаротомия.
Лапароскопия может быть применена только до 16-17 недели беременности.
При неосложненном аппендиците хирург делает косой (переменный) разрез в правой паховой области длинной в 7-8 см и послойно вскрывает переднюю спинку живота. Сначала рассекают кожу, затем подкожную клетчатку и поверхностную фасцию. Параректальная лапаротомия по Лендеру предполагает разрез по краю прямой мышцы живота длиной в 8-10 см рассекается кожа, подкожная клетчатка, поверхностная фасция, стенки влагалища.
Края раны раздвигают острыми крючками. Становится виден апоневроз наружной косой мышцы живота, его приподнимают инструментом и делают в нем маленький разрез для того чтобы отслоить от мышц, а затем апоневроз рассекают на всей протяженности кожной раны.
После того как раздвинуты мышечные волокна, захватывают брюшину специальным пинцетом и приподнимают ее, чтобы просмотреть, не схватили ли орган вместе с ней, а затем ее разрезают.
Если операция проводится под местным обезболиванием, то париетальную брюшину дополнительно предварительно обрабатывают новокаином. В ране по сероватому цвету, отсутствию брыжейки и сальниковых отростков, лентам определяют слепую кишку. Её кладут на переднебоковую стенку живота и отгораживают марлевыми салфетками.
Зажимом захватывают брыжейку аппендикса и, накладывая зажимы, за несколько движений отсекают брыжейку отростка. После этого червеобразный отросток, который находится между двумя зажимами, отсекается. Слизистую ткань культи вырезанного отростка протирают дезинфицирующим раствором, а саму культю укладывают в стенку слепой кишки с помощью предварительно наложенного кисетного шва.
Придерживая концы кисетного шва, накладывают S-образный шов. Если аппендикулярный инфильтрат обнаружен только во время хирургического вмешательства, то червеобразный отросток не удаляется, а делается дренаж и вводятся антибиотики в брюшную полость.
Концы раны брюшной стенки разводят тупыми крючками и слепую кишку возвращают в брюшную полость. После этого проводится ревизия брюшной полости (проверяется, герметичен ли шов, есть ли кровотечение из брыжейки, брюшная полость исследуется на присутствие крови или содержимого) и брюшную полость послойно закрывают.

Этапы операции при аппендэктомии
Детям до трех лет проводят лигатурную апендэктомию, то есть культю червеобразного отростка только перевязывают, но не погружают в слепую кишку. Данный метод ускоряет время проведения операции, снижает риск разрыва стенки слепой кишки и изменения илеоцекального клапана (при наложении кисетного шва тонкая кишечная стенка может порваться, также врач может задеть близко расположенный у детей илеоцекальный клапан).
Мероприятия при осложнениях
Если из аппендицита гнойное содержимое проникло в брюшную полость, то кроме аппендэктомии необходимо провести первичную санацию брюшной полости, декомпрессию кишечника, а также дренирование брюшной полости для последующих санаций. Делается срединная лапаротомия или разрез Волковича-Дьяконова.
После удаления аппендицита в случае паралитической кишечной непроходимости проводят назоинтестинальую интубацию. Затем делается промывание брюшной полости, необходимо полностью убрать гной и фибриновые пленки. После этого делают дренаж, обеспечивающий беспрепятственный отток жидкости из брюшной полости, и ушивают операционную рану.
В большинстве случаев брюшную полость при аппендэктомии зашивают наглухо. Однако, к примеру, при перфоративном аппендиците, когда в брюшной полости есть выпот, то необходимо вставить тонкую резиновую трубочку, чтобы вводить внутрибрюшинно антибиотики.

Продолжительность вмешательства
Сколько длится операция по удалению аппендицита, зависит от нескольких факторов. Первое, что нужно учитывать это выбранный доступ в брюшную полость. Он может быть лапароскопическим и лапаротомическим, а сама аппендэктомия может быть трансвагинальной или трансгастральной.
Также на продолжительность операции влияет стадия аппендицита и возникшие осложнения. При неосложненном остром аппендиците длится операция 40-60 минут. Если гнойное содержимое проникло в брюшную полость и развился ограниченный перитонит, то дополнительно будет проводиться первичная санация, декомпрессия кишечника, дренирование брюшной полости, на что потребуется дополнительное время.
В этом случае операция будет длиться не менее двух часов. В ходе операции могут быть обнаружены спайки, которые затрудняют доступ к необходимой анатомической области. Увеличить временные затраты может и атипичное расположение отростка и обнаружение других патологий в брюшной полости, например, грыжи, дивертикула, опухоли.

Около двух часов будет длиться оперирование, если больному меньше трех лет
Послеоперационный период
Ведение больных в послеоперационном периоде во многом определяет результаты оперативного вмешательства. Особенно это касается больных с деструктивными формами острого аппендицита. Активность больных после проведенной операции предупреждает формирование многих осложнений.
При неосложненных формах болезни состояние больных обычно удовлетворительное и в послеоперационный период в каком-либо специальном лечении человек не нуждается. После операции пациенту можно поворачиваться на бок, изменять положение тела, глубоко дышать, откашливаться, то есть не бояться повышения внутрибрюшного давления. Подниматься с кровати желательно постепенно.
В первый день больной может садиться в постели и немного ходить. Чтобы избежать пареза кишечника и ускорить восстановление нормальной работы пищеварительной системы, необходимо начинать ранее питание. Больным назначается диета и можно употреблять только легкоусваиваемую пищу, которая не дает больную нагрузку на желудочно-кишечный тракт. А через шесть дней после хирургического вмешательства можно переходить на общий стол.
У большинства больных самостоятельный стул после аппендэктомии возникает только на 4-5 день. В первые двое суток обычно происходит задержка газов из-за пареза кишечника, данный симптом проходит, как правило, самостоятельно. У некоторых пациентов отсутствует самостоятельное мочеиспускание, поскольку они не могут мочиться лежа. В этом случае вставляется катетер.
В послеоперационный период могут возникнуть осложнения со стороны:
- операционной раны (гематома, инфильтрат, нагноение, расхождение шва, лигатурный свищ, кровотечение из раны в брюшной стенке);
- брюшной полости (инфильтрат, абсцесс, местный или разлитой перитонит);
- желудочно-кишечного тракта (кровотечения, кишечные свищи, кишечная непроходимость);
- сердечно-сосудистой системы (эмболия легочной артерии, сердечно-сосудистая недостаточность, тромбофлебит, пилефлебит);
- дыхательной системы (бронхит, пневмония, плеврит, абсцесс и гангрена легких, ателектаз);
- выделительной системы (задержка урины, цистит, пиелит, нефрит).

О появлении каких-либо симптомов необходимо сразу же информировать лечащего врача
Осложнения чаще всего возникают, если операция на аппендицит проводилась на 2-5 день после возникновения клиники, поскольку патологический процесс уже вышел за пределы червеобразного отростка. Удаление аппендицита считается несложной операцией. Вырезание воспаленного червеобразного отростка может длиться 40-60 минут, если же возникли осложнения, то оперируют до двух часов.
Подготовка к хирургическому вмешательству требуется, если у больного есть сопутствующие патологии, например, сердечно-сосудистая недостаточность. Способы удаления воспаленного органа бывают различными, наиболее подходящий метод аппендэктомии подберет врач после изучения клиники, анамнеза и снимков больного.
Источник
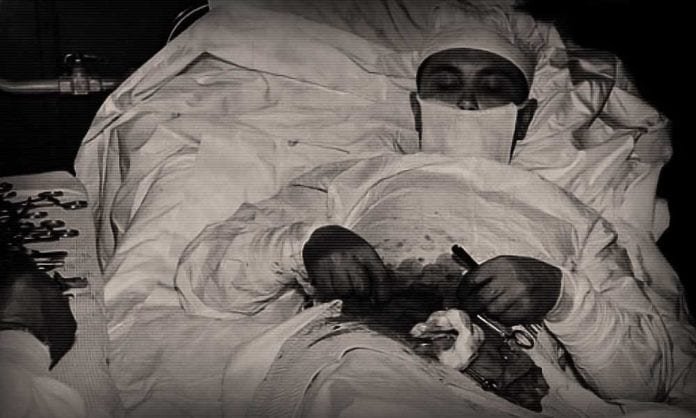
На фото сверху — Леонид Рогозов удаляет сам себе аппендицит. 1961 год.
Удаление воспалённого аппендикса — одна из наиболее распространённых полостных операций, однако проводится она под общим наркозом обученной хирургической бригадой. Да, в последнее время появились всякие хитрые техники, например, эндоскопия, при которых разрез получается минимальным, но которые крайне требовательны к навыкам и умениям медперсонала. Так что нет, самостоятельно удалить себе аппендикс нельзя.
Но если такая операция — единственный шанс на выживание, то приходится творить невозможное. Официальная медицина зарегистрировала один (!) случай, когда профессиональный хирург самостоятельно провёл себе операцию по удалению аппендицита. Как он это сделал? Сейчас узнаете.
1961 год. Арктическая станция Новолазаревская. Во время плановой зимовки случилось ЧП — симптомы аппендицита проявились у единственного врача на базе — Леонида Рогозова. Связь только через радио, ближайший корабль придёт по графику чёрт-знает когда, погода — абсолютно нелётная, и улучшение не предвидится в ближайшее время. А аппендицит продолжает прогрессировать…
Аппендицит — воспаление червеобразного отростка слепой кишки. Характеризуется, как правило, общим повышением температуры, резкими болями в нижней части живота и другими общевоспалительными симптомами. Если не лечить — два варианта. Первый (маловероятный) — воспаление проходит само, отросток зарастает соединительной тканью, припаивается к окружающим органам и больше уже никого не беспокоит. Второй (наиболее частый) — отросток лопается, начинается перитонит (масштабное воспаление брюшины), который приводит к смерти в подавляющем большинстве случаев.
Рогозов всё это, разумеется, знал, благо на тот момент имел уже определённый опыт. Да и не пустили бы на полярную станцию человека, который плохо знает свою работу. Надежды на благоприятный вариант закончились быстро, даже несмотря на все принятые меры консервативного лечения. Ситуация стремительно ухудшалась. Поэтому хирург решил бороться за свою жизнь во что бы то ни стало и стал подготавливать операцию по удалению аппендикса.
Что ему, собственно, предстояло самостоятельно сделать:
- Обработать операционное поле
- Ввести местный наркоз
- Разрезать кожу, мышечный слой, пристеночный слой брюшины, пережимая кровеносные сосуды
- Найти отросток, перекрыть в нём кровоток, обрезать придерживающую брыжейку и удалить аппендикс
- Наложить шов на кишке
- Зашить брюшину, мышечный слой и кожу
В техническом плане, всё довольно просто. В наше время такие операции доверяют проводить студентам на интернатуре (сам видел и присутствовал). А для профессионального и опытного хирурга это вообще раз плюнуть. Но не в том случае, если всё это приходится проделывать на самом себе.
Какие могли быть трудности?
- Операционное поле плохо видно. Рогозов приспособил систему зеркал, которую удерживал один из его товарищей-ассистентов.
- Сложно подобрать адекватную дозу анальгетика. Хирург комментировал свои действия, чтобы товарищи могли понять, если сознание начнёт путаться.
- Воспалённый отросток мог тупо порваться в результате неаккуратных действий. А это чревато перитонитом, который уже самостоятельно хрен вылечишь. Всё проделывалось крайне медленно и осторожно, но успели чуть ли не в последний момент.
- Кровопотеря, которую никак не компенсировать. По итогам, Рогозов чрезвычайно ослабел, но в сознании оставался.
- Время. Чем дольше идёт операция — тем сильнее устаёт врач. Приходилось останавливать на полминуты каждые 5 минут работы — иначе руки бы совсем отказали и удалить аппендикс не получилось бы.
Если кратко, картина следующая. Суровый двадцатисемилетний мужик лежит на спине и голыми руками копается в собственных кишках, спокойно комментируя происходящее. У ассистентов медицинского образования нет — они вообще человека изнутри первый раз видят, даже внутривенные уколы делать не умеют и с трудом удерживаются от падения в обморок. И так почти 2 часа.
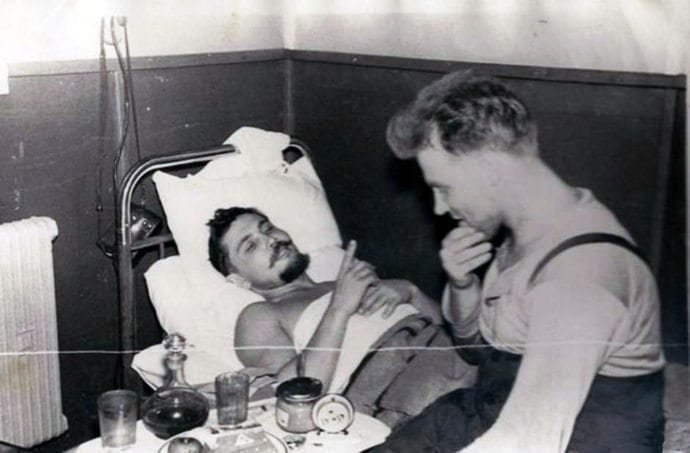
Всё получилось, температура упала через 2 дня, швы сняли через неделю, Рогозов вернулся из экспедиции, продолжал оперировать, возглавил хирургическое отделение при Санкт-Петербургском НИИ физиопульмонологии и умер только в 2000 году. В мировой медицине аналогов его подвига нет.
Почему мы вообще об этом рассказываем? А чтобы показать вам, господа диванные выживальщики, с кого нужно брать пример. Не со всяких Медведов Грилсов, которые весело «выживают» в полном обмундировании и с командой подготовленных личностей. И не с теоретиков выживания, чьи методы хорошо работают только в их собственных фантазиях. А с обычных русских людей, которые, когда приходит БП — не паникуют, а делают всё что нужно для выживания.
Источник
Ðó÷êîé ýòî óæå (ñïîéëåð) â áîëüíèöå âðà÷è ðèñîâàëè, íàâåðíîå ñõåìó ñáîðêè ïðèäóìûâàëè)))
Äîêòîð, îæèäàåìî, îòïðàâèë ìåíÿ â î÷åðåäü íà ðåíòãåí ( âîò êàæäûé ðàç ïðèõîäèòñÿ ñèäåòü â î÷åðåäè òðè ðàçà, çà íàïðàâëåíèåì íà ðåíòãåí, íà ñíèìîê, à ïîòîì ñ ðåçóëüòàòîì, ýõ.. òðàâìû òî áîëÿò) , à ïîñìîòðåâ ñíèìîê âûíåñ ñîâñåì íåóòåøèòåëüíûé âåðäèêò :» Èäè — ãîâîðèò — â áîëüíèöó, íå÷åãî òóò âïðàâëÿòü, òóò ðåçàòü íàäî è ñîáèðàòü. Ïåðåëîì ñî ñìåùåíèåì îñêîëêîâ.» Êëàààññ. Ëþáëþ ñâîþ âåçó÷åñòü. Îòïðàâèëàñü ÿ â áîëüíèöó, ïîñèäåëà â î÷åðåäè è òàì )) ïîòîì ìåíÿ ïåðåîäåëè â ñìåøíîé áîëüíè÷íûé õàëàòèê è òàïî÷êè, äæèíñû ðàçðåøèëè îñòàâèòü ïîä õàëàòèêîì è ïîâåëè â ñìîòðîâóþ. Òàì äåâóøêà-âðà÷ ïðåçðèòåëüíî õìûêíóëà íà ìîè ñòåíàíèÿ è íà÷àëà ìîé ìíîãî ñòðàäàëüíûé ïàëåö íå òî òÿíóòü, íå òî äîëàìûâàòü, à ïîòîì áûñòðåíüêî, ïîêà íå ðàçâàëèëîñü ñäåëàííîå ïàêîâàòü â ãèïñ. È ñíîâà îòïðàâèëà íà ñíèìîê :» Åñëè âñòàë ñóñòàâ íà ìåñòî, òî òàê è çàðàñòåò, à åñëè íå âñòàë, òî îïåðàöèþ äåëàòü áóäåì.» Ñíèìîê, áåñïàðäîííî âûñòàâèâ íà îáîçðåíèå âåñü âíóòðåííèé ìèð îòäåëüíî âçÿòîé ðóêè, åõèäíî ïîêàçàë, ÷òî ìîè ñóñòàâû òàê ïðîñòî íà ìåñòî íå ïîñòàâèøü. Îïåðàöèîííàÿ ñâåðêàÿ íåîíîâûì ñâåòîì , ïðèâåòëèâî ðàñïàõíóëà äâåðè , íî ýòî â ìîåé ãîëîâå, êîíå÷íî. Íà äåëå, ÿ îòïðîñèëàñü äîìîé äî çàâòðà, ò ê áûëà ñóááîòà è äî âòîðíèêà âñå ðàâíî íè÷åãî áû íå ñäåëàëè, à âåùè ñîáðàòü õîòåëîñü.
Èç áîëüíèöû ÿ ñíîâà ïîåõàëà â öåíòð, â ïîëèöèþ ïèñàòü çàÿâëåíèå. Äåæóðíûé ñ ïîðîãà ìåíÿ ïîïðèâåòñòâîâàë :» Smehnaia?» ß ðàäîñòíî ïîäòâåðäèëà, ïðèÿòíî êîãäà òåáÿ æäóò ( íåò, íå â òàêèõ ìåñòàõ)Î÷åíü îïåðàòèâíî áîëüíèöà ñîîáùèëà â äåæóðêó î áðåäóùåì ê íèì çàÿâëåíèè. Ìåíÿ è â òðàâìå è â ïðèåìíîì ñïðàøèâàëè, ñîáèðàþñü ëè ÿ ïèñàòü çàÿâëåíèå. Êîíå÷íî ñîáèðàþñü, à êàê ìîæåò áûòü èíà÷å? Ñïóñêàòü òàêîå ñ÷èòàþ íåïðèåìëåìûì è äàæå âðåäíûì, ÷åëîâåê âîîáùå îáíàãëååò îò áåçíàêàçàííîñòè, ÿ è òàê ê ýòîé äàìå âåñü ãîä îòíîñèëàñü ñ îãðîìíûì òåðïåíèåì. Ïîòîì ìåíÿ îïðàøèâàëè, ñîñòàâëÿëè çàÿâëåíèå, âûäàâàëè íàïðàâëåíèå íà ñóäìåäýêñïåðòèçó äëÿ ñíÿòèÿ ïîáîåâ, ïîêà ýòî òÿíóëîñü âñÿ ìîÿ áðàâàäà ñ ìåíÿ ñïîëçëà, ÿ î÷åíü óñòàëà çà ýòîò äåíü, ïîýòîìó ïî ïðèõîäó äîìîé ÷àñîâ â âîñåìü âå÷åðà ÿ ñðàçó ëåãëà ñïàòü. Íà ñëåäóþùèé äåíü ÿ äàæå ïîë äíÿ ïîðàáîòàëà, ò ê òàê áûñòðî çàìåíó ìíå íå ñìîãëè íàéòè, à âå÷åðîì ñäàëàñü â áîëüíèöó ñ âåùàìè è íàäåæäàìè íà ñâåòëîå áóäóùåå è ñêîðåéøåå âûçäîðîâëåíèå.
 ïîíåäåëüíèê ñ óòðà ïîòåêëà ðåêà, çàáèðàåìûõ èç ìåíÿ æèäêîñòåé, è äðóãèõ èññëåäîâàíèé ìîåé ÷àõëîé òóøêè. Äîêòîð íà îáõîäå ïîñìîòðåë ñíèìêè, ïîòîì åùå ðàç ïîñìîòðåë è ñêàçàë, ÷òî áóäåì ðåçàòü è ñîáèðàòü âñå ýòî áåçîáðàçèå âîåäèíî. Ïðÿì çàâòðà.Ïðÿì ñ óòðà. À ïîñåìó, ãîëîäíàÿ äèåòà ñ âå÷åðà, è ìîðàëüíûé íàñòðîé íà ëó÷øåå ñ ýòîãî ìîìåíòà. Ïîòîì ñíèìàëè êàðäèîãðàììó, ìåðÿëè äàâëåíèå, çàõîäèë àíåñòåçèîëîã ïîáåñåäîâàòü. ß áåç çàïèíêè îòòàðàáàíèëà âñå ñâîè àëëåðãèè, ïåðåíåñåííûå áîëåçíè, ïåðå÷èñëèëà îïåðàöèè è âèäû íàðêîçîâ.Âîîáùå î÷åíü ýêîíîìèò âðåìÿ âðà÷à, åñëè çàðàíåå âñå ýòî âñïîìíèòü è â ãîëîâå ñèñòåìàòèçèðîâàòü. Åùå ñêàçàëà, ÷òî íàðêîç ïåðåíîøó õîðîøî, íî ïîòîì äîëãî ñïëþ. Ïðÿì äî âå÷åðà )) Ïèòü íåëüçÿ áûëî óæå ñ 00,ýòî äîñòàâèëî áîëüøå âñåãî íåóäîáñòâ, ÿ ïî íî÷àì âûïèâàþ ãäå òî ïîë ëèòðà âîäû îáû÷íî, íî òóò ïðèøëîñü îáõîäèòüñÿ ïîëîñêàíèåì. Óòðîì ÿ ìóæåñòâåííî ïðîñïàëà çàâòðàê è âñòàëà òîëüêî â ïîë äåâÿòîãî, ÷òîáû ïî÷èñòèòü çóáû. Âñêîðå ìíå ïîäàëè «êàðåòó» è ÿ ïîåõàëà ñ÷èòàòü ëþñòðû è åæèòüñÿ îò õîëîäà ïîä ïðîñòûíêîé)Ýòî ïóòåøåñòâèå ìåíÿ íåìíîãî çàáàâëÿëî âñåãäà, óòðîì â êîðèäîðàõ äâèæ, âñå ñ ëþáîïûòñòâîì ïÿëÿòñÿ íà òåáÿ, à òû ñ ëþáîïûòñòâîì ïÿëèøüñÿ íà íèõ, ïðàâäà îíè â áîëåå âûèãðûøíîì ïîëîæåíèè, ïîòîìó ÷òî îäåòûå è èäóò êóäà õîòÿò, à òû ãîëàÿ è äâèãàåøüñÿ êóäà äîêòîð ñêàçàë( íó õîòü íå â ìîðã, óæå õîðîøî))). Îïåðàöèîííàÿ âñòðåòèëà çàïàõîì áîëè, î äà, çàïàõ íàðêîçà ó ìåíÿ íàâñåãäà çàêðåïèëñÿ íà àññîöèàöèþ ñ áîëüþ. Ìåíÿ îñòàâèëè â ïðåäáàííèêå ñêó÷àòü, èç ìîåãî ïîëîæåíèÿ áûëî íè÷åãî íå âèäíî, à ïðèïîäíèìàòüñÿ áûëî õîëîäíî, ïîýòîìó âñå 20 ìèíóò îæèäàíèÿ ÿ ðåøàëà, ÷òî âàæíåå ëþáîïûòñòâî èëè õîëîä. Ïîáåäèëà ìåäñåñòðà, êîòîðàÿ âêàòèëà ìåíÿ â áîêñ. Ïîìåùåíèå áûëî íåáîëüøîå, íî òàì áûëà êó÷à âñÿêèõ ñëîæíûõ íà âèä ïðèáîðîâ, è áûëî âèäíî ñîñåäíèé áîêñ, äâåðè íà ðàñïàøêó, íàðîäó òàì íà óäèâëåíèå ìíîãî õîäèëî, íî ïàöèåíòà åùå íå áûëî, ó ìåíÿ áûëî äâå ìåäñåñòðû, îäíà àíåñòåçåîëîãè÷åñêàÿ ( êàê ïðàâèëüíî?) îíà êîëäîâàëà âîêðóã áîëüøîãî àïïàðàòà , ñòîÿâøåãî ñïðàâà îò èçãîëîâüÿ,è åùå îäíà, õèðóðãè÷åñêàÿ, íàâåðíîå, îíà ÷åì òî çâÿêàëà ïîäàëüøå, ìíå íå áûëî âèäíî, íî ÿ ïîäîçðåâàëà, ÷òî ýòè èíñòðóìåíòû ìíå íå ïîíðàâÿòñÿ. Ïîòîì ïðèøåë Âåñåëûé àíåñòåçèîëîã è íà÷àë ñî ìíîé áîëòàòü, íàâåðíîå îòâëåêàÿ îò òîãî, ÷òî ìíå ïðèâÿçûâàþò ðóêè è íîãè, íî ÿ íå îòâëåêàëàñü è ïðîöåññ êîíòðîëèðîâàëà, ðàäîñòíî ñîîáùèâ, ÷òî êàê ðàç íà ïðàâîé ðóêå, ó ìåíÿ çàìå÷àòåëüíàÿ âåíà èìååòñÿ äëÿ êàïåëüíèöû, íî êàòåòåð âñå ðàâíî âñàäèëè â çàïÿñòüå, ýòî äàæå óäîáíåå â ïîñëåîïåðàöèîííûé ïåðèîä. Ïîòîì ñïîõâàòèâøèñü, ÿ ñîîáùèëà àíåñòåçèîëîãó, ÷òî ìíå íå äåëàëè óêîëîâ ïåðåä îïåðàöèåé, äî ýòîãî ïåðåä îáùèì íàðêîçîì âñåãäà âñàæèâàëè äâà óêîëà, îò êîòîðûõ ïàöèåíò äîëæåí íåìíîãî ïîïëûòü. Íî ìåíÿ óñïîêîèëè, ÷òî òåïåðü íîâûå ìåòîäû è ÿ ìîãó îáîéòèñü áåç ëèøíèõ äûðîê) Åùå îí ïîñìîòðåë ìíå ãîðëî è îñòàëñÿ äîâîëåí óâèäåííûì, ÿ íà÷àëà ïîäîçðåâàòü íåëàäíîå: «À âû ýòî íà âñÿêèé ñëó÷àé ñìîòðèòå, èëè âîò ïðÿì ñîáèðàåòåñü ìíå òóäà òðóáêó çàïèõàòü?» Ìåíÿ çàâåðèëè, ÷òî òðóáêó çàïèõàþò òîëüêî êîãäà ÿ óñíó, ÷òî íå ìîãëî íå ðàäîâàòü, ýòî íå òîò ïðîöåññ, â êîòîðîì õî÷åòñÿ ó÷àñòâîâàòü â òðåçâîé ïàìÿòè. Òåì âðåìåíåì, íåçàìåòíî ïîäêðàëñÿ ìîé äîêòîð, ïîñìîòðåë íà ìåíÿ è èíòðèãóþùå ñîîáùèë, ÷òî îíè ïîêà ñàìè íå çíàþò, êàê èìåííî ìåíÿ áóäóò îïåðèðîâàòü. Íó íè÷åãî, ïîòîì ñþðïðèç áóäåò, ïîäóìàëà ÿ, íî âî âñåõ ìîèõ òðàâìèðîâàííûõ ìåñòàõ íåäîáðî ¸êíóëî, êîðî÷å ¸êíóëî, ïî÷òè âñåé äåâî÷êîé. Îò ¸êàíèé ìåíÿ îòâëåêëè âîïðîñîì î âåñå è ðîñòå, ÿ ÷åñòíî ñîîáùèëà 54/168. «Ýòî íå òåëîñëîæåíèå, ýòî òåëîâû÷èòàíèå êàêîå òî» — ïðîòÿíóëà ìåäñåñòðà, îíè îïðåäåëèëèñü ñ äîçîé,7 èëè 7,5 êóáèêîâ, êàæåòñÿ. Âðîäå áû ñòîëüêî æå áûëî , êîãäà îïåðèðîâàëè ïðåäûäóùèé ïàëåö( Ìîè ðóêè íå äëÿ ñêóêè. Ïðèêëþ÷åíèÿ îäíîãî íåèçâåñòíîãî ïàëüöà)) ÷àñòü 1 ), ïî õîäó ìîé áàðàíèé âåñ íå ìåíÿëñÿ ñ 14 ëåò. Òóò ïî çàïÿñòüþ ïîòåêëî ÷òî òî õîëîäíîå: » Òàì êàïåëüíèöà îòîøëà,ïî ðóêå òå÷åò» ÿ î÷åíü íå õîòåëà, ÷òîáû êàêèå òî ëåêàðñòâà ïðîòåêëè ìèìî ìåíÿ. » Òå÷åò êóäà íàäî, ïðîñòî ðàñòâîð õîëîäíûé» ïîñìåÿëàñü ìåäñåñòðà, è ÿ íà÷àëà ïîòèõîíå÷êó ïëûòü, íî ãëàçà óïîðíî íå çàêðûâàëà, ò ê äîêòîðà óæå íà÷àëè âîâñþ ïîòðîøèòü ìîþ ëàíãåòó è èçâëåêàòü îòòóäà ïàëåö. «ß åùå íå óñíóëà! «- ïðîèíôîðìèðîâàëà èõ ÿ è îòðóáèëàñü.
Î÷íóëàñü ÿ â ïàëàòå, êîãäà ìåíÿ ïîïðîñèëè ïåðåëåçòü ñ êàòàëêè íà êðîâàòü, êîå êàê, ðàñêà÷èâàÿñü âî âñåõ íàïðàâëåíèÿõ è ïëîñêîñòÿõ, ÿ ýòî ñäåëàëà, è äàæå íàòÿíóëà òðóñåëÿ, çàäîì íà ïåðåä , ïðàâäà, êàê ïîòîì âûÿñíèëîñü. Ìíå ïðåäëîæèëè óêîëü÷èê, ÿ ÷òî òî îäîáðèòåëüíî ïðîìÿìëèëà è ñíîâà óñíóëà. Ïðîñíóëàñü ÷åðåç ÷àñ îò áîëè, ñîñåäêè ïî ïàëàòå ïîçâàëè ìåäñåñòðó ñ î÷åðåäíûì óêîëîì, íî óñíóòü ÿ ñíîâà íå ñìîãëà, ïðîñòî ëåæàëà â ïîëóñîçíàíèè è æäàëà, êîãäà ïîäåéñòâóåò.Íå ïîäåéñòâîâàë íè ÷åðåç ïîë ÷àñà, íè ÷åðåç ÷àñ, íè ÷åðåç ïîëòîðà. È òîãäà ÿ ÂÎÑÑÒÀËÀ!!! Íåò) ÿ ñïîëçëà ñ êðîâàòè è ðàñêà÷èâàÿñü, êàê íà äåðåâåíñêîé ñâàäüáå, ïîêîâûëÿëà íà ïîñò ìåäñåñòåð, îí íàõîäèëñÿ ýòàæîì âûøå. Íå ïîìíþ âñòðåòèëà ëè ÿ êîãî òî ïî ïóòè, íî åñëè äà, òî ÷åëîâåê áûë áû âïå÷àòëåí íàäîëãî. Áåëàÿ , ñ òåìíîñåðûìè êðóãàìè ïîä ãëàçàìè, êðåïêî ñæàòàÿ ÷åëþñòü, âçãëÿä, íàâåðíÿêà äèêîâàòûé è ïüÿíûé, äûøó øóìíî ñêâîçü çóáû, ðóêó ñ îãðîìåííîé ïîâÿçêîé êðåïêî ïðèæèìàþ ê ãðóäè è èäó ê öåëè íàïðîëîì. Ïðèìåðíî òàêîé ÿ è ïðåäñòàëà ïåðåä ìåäñåñòðîé:» Áîëüíî!» — ïðîõðèïåëà ÿ. » Ìèëàÿ, äàê ÿ æ òåáå óæå ïîñòàâèëà óêîë, íåëüçÿ áîëüøå, ïåðåäîç áóäåò!!!»
ß åëå ñòîþ, ìåíÿ êà÷àåò, çíîáèò îò áîëè, íàðêîç åùå íå âûøåë, áàøêà íå âàðèò, ìûñëè íå ôîðìóëèðóþòñÿ: «ÁÎËÜÍÎ!» — âûäàëà ÿ ïîâòîðíî. Òóò ïàóçà ÷óòü çàòÿíóëàñü, è ÿ íà÷àëà ïîíèìàòü, ÷òî íóæíî èñòîðãíóòü èç ñåáÿ âîïðîñ íà òåìó ñðîêîâ,÷åðåç êîòîðûå âñå æå ìîæíî áóäåò ïîëó÷èòü îáåçáîë, íî âîïðîñ íå ïðîèçíîñèëñÿ. Òóò âêëþ÷èëàñü âòîðàÿ ìåäñåñòðà :» À ÷òî êîëîëè? êåòîðàë? òàê äàâàéòå òðàìàë óêîëåì!» ß äâèíóëàñü â ïðîöåäóðêó íà âñòðå÷ó óêîëó, à â ãîëîâó íàâÿç÷èâî ëåç ýïèçîä èç èíòåðíîâ, ãäå Âàðÿ ×åðíîóñ èñêàëà â ïîìîéêå àìïóëó îò òðàìàëà. Ñëåäóþùèå ñóòêè ïðîøëè â íåïîíÿòíîì ñîñòîÿíèè, è ñïàòü òîëêîì íå ìîãëà, è â ñîçíàíèè òîëêîì íå ïðåáûâàëà. Òàê ÷òî íàðêîç äåéñòâèòåëüíî íîâûé, èç íåãî îòëè÷íî âûõîäèøü, è ïîåëà ïîòîì áåç ïîñëåäñòâèé, íî ÿ áû ïðåäïî÷ëà ýòè ñóòêè ïðîñïàòü. Íà ñëåäóþùèé äåíü ÿ , îñîçíàâ ñåáÿ â ïðîñòðàíñòâå, ñòàëà èíòåðåñîâàòüñÿ ðóêîé. Îæèäàåìóþ ëàíãåòó ìíå íå íàëîæèëè, ýòî ïîðàäîâàëî, íî ïîâÿçêà áûëà áîëüøîé, ïîä íåé óãàäûâàëèñü êàêèå òî ôîðìû, êàê áóäòî ó ìåíÿ íà ïàëüöå ïàëàòêó êëàññè÷åñêóþ ïîñòàâèëè. Áîëåëà âñÿ ýòà êîíñòðóêöèÿ àäñêè, áîëüøå äâóõ óêîëîâ òðàìàëà â äåíü íå äàâàëè, à êåòîðàë ìåíÿ íå áðàë, âèäèìî, ýòà ãðóïïà îáåçáîëîâ íå ìîå, ñ òàáëåòêàìè êåòîíîâ òîæå ñàìîå áûëî. Ïîýòîìó ñ ñåðåäèíû äíÿ ÿ íà÷èíàëà ìàÿòüñÿ, ñòàðàÿñü ÷åì òî îòâëå÷üñÿ, ÷èòàëà Âåäüìàêà, ñêðîëèëà Ïèêàáó, ïåðèîäè÷åñêè ðû÷à è èçáèâàÿ ìàòðàö çäîðîâûì êóëàêîì. Îñòàëüíûå ïàëüöû íà ðóêå, âîïðåêè îæèäàíèÿì è ïðåäûäóùåìó îïûòó, íå ïðåâðàòèëèñü â ñîñèñêè, à âïîëíå ïðèëè÷íî âûãëÿäåëè, íå îñîáî ðàáîòàëè ïðàâäà, ò å ñîâñåì íå ðàáîòàëè, ÷àéíóþ ëîæêó äåðæàëà ñ òðóäîì. À ïîòîì áûëà ïåðåâÿçêà. ß ñ íåòåðïåíèåì æäàëà ýòîãî ñîáûòèÿ, ÷òî æå òàì ïðèäóìàëè âðà÷è? ÷òî ïîíàïèõàëè ìíå â ïàëåö è ÷åì ýòî ãðîçèò? ×åñòíî ãîâîðÿ, êîãäà ÿ óâèäåëà âîò ýòî âîò âñå, ÿ áûëà â óæàñå è êîøìàðå. Âåñü ïàëåö ðàçðåçàí îò êðàÿ äî êðàÿ, ýòè øðàìû îñòàíóòñÿ ñî ìíîé íàâñåãäà. Ýòî ïðîñòî óæàñíî. Áåçûìÿííûé ïàëåö áûë åäèíñòâåííûì èäåàëüíî ðîâíûì ïàëüöåì. Ïîñëåäíèì, êîãäà òî èõ áûëî äâà èäåàëüíûõ, íî ïðåäûäóùàÿ èñòîðèÿ ïðî ïàëåö îáúÿñíÿåò, ïî÷åìó ïàëü÷èê íà ëåâîé ðóêå îñòàëñÿ â îäèíî÷åñòâå. È òåïåðü íå òðàâìèðîâàííûå ïàëüöû îñòàëèñü â àáñîëþòíîì ìåíüøèíñòâå, ðóêè ïîõîæè íà êëåøíè Ôðàíêåíøòåéíà .
òàì â ñóñòàâå åùå ñïèöà ñïðÿòàëàñü, òàê ÷òî metal in my life, metal in my body )))
Ïóçûðèê áëèæå ê íîãòþ ïðèâëåê ìîå íåçäîðîâîå âíèìàíèå, äîêòîð ñêàçàë êàê îí íàçûâàåòñÿ, íî ÿ óæå íå ïîìíþ, çàòî ìåíÿ çàâåðèëè, ÷òî ýòî íîðìà è âñå áóäåò õîðîøî, îáìàíóëè, êàê âñåãäà((( Ìåòàëëè÷åñêàÿ êîíñòðóêöèÿ íàçûâàåòñÿ Äèñòðàêöèîííûé ìèêðîàïïàðàò èëè àïïàðàò Èëèçàðîâà, êàê çîâåòñÿ îí â íàðîäå, íî ìíå âèäèòñÿ, ÷òî àïïàðàò Èëèçàðîâà, ýòî ÷óòü äðóãàÿ ñèñòåìà, õîòü ÿ è íå ñïåö. Ïðîèçâîäñòâî Øâåéöàðèÿ, äîêòîð ñêàçàë, ÷òî ñòîèò êàê îäíóøêà. Íó ÷òî ÿ ìîãó ñêàçàòü, ýòî áûëî ìîå ñàìîå äîðîãîå óêðàøåíèå. Íà òðåòüè ñóòêè ïîñëå îïåðàöèè ÿ îêîí÷àòåëüíî ïðèøëà â ñåáÿ, ñòàëà êîëîòü òðàìàë òîëüêî ïî óòðàì, à íà íî÷ü ïðîñòîé àíàëüãèí, åùå ÷åðåç ïàðó äíåé îòêàçàëàñü è îò óòðåííåãî óêîëà, íî ïîäúåäàëà ñâîè çàïàñû íóðîôåíà. Ðóêà áûëà íåóäîáíîé. Î÷åíü. Äëÿ ñíà ìíå áûëî äîñòóïíî ðîâíî òðè ïîçû, ïðè÷åì ïîëîæåíèå êàæäîé êîíå÷íîñòè áûëè òî÷íî âûâåðåíû : íà ñïèíå, ðîâíî, ëåâàÿ ðóêà ëåæèò ïîïåðåê æèâîòà, èçãèá íàêëàäûâàåòñÿ íà ïðîòèâîïîëîæíûé áîê, âòîðàÿ ðóêà è íîãè âûòÿíóòû; íà ïðàâîì áîêó, òîãäà èçãèá íàêëàäûâàëñÿ íà êðàé ìàòðàñà, îñòàëüíîå òàê æå âûòÿíóòî; è ïîëó íà æèâîòå, èçãèá îïÿòü æå íàêëàäûâàëñÿ íà êðàé ìàòðàñà, à ëåâàÿ íîãà äîëæíà áûòü ÷óòü ñîãíóòà â êîëåíå, ýòî ÷óòü, òîæå áûëî âåñüìà îïðåäåëåííûì. Ïî äðóãîìó áûëî íå óäîáíî åå âåëè÷åñòâó ëåâîé ðóêå. Õîäèòü, ñ îïóùåííîé âíèç ðóêîé, òîæå áûëî íåëüçÿ.Âî-ïåðâûõ, ÷òîáû îòåê íå íàðàñòàë, à âî-âòîðûõ, êîíñòðóêöèÿ òóïî áûëà òÿæåëîé è íà÷èíàëà òÿíóòü. Êîðî÷å ïîñòîÿííîå ïîâûøåííîå âíèìàíèå ê ïîëîæåíèþ ðóêè, èç çà èçãèáà ñíèçó è âûïèðàþùèõ øòûðåé ñâåðõó ÿ òîëêîì íå ìîãëà åå óäîáíî ðàñïîëîæèòü, à õîäèëà òåïåðü êàê áàðûøíÿ ñëîæèâ ðó÷êè íà óðîâíå ïîÿñà, ïîääåðæèâàÿ çäîðîâîé ðóêîé áîëüíóþ. Ïåðåâÿçêè áûëè ÷åðåç äåíü, íà íèõ ÿ íàáëþäàëà, êàê âîêðóã øòûðåé ðàçðàñòàåòñÿ íåêðîç, à âìåñòå ñ íèì è ïåðñïåêòèâà íà åùå áîëåå âïå÷àòëÿþùèå øðàìû â áóäóùåì. Äîêòîð ñêàçàë, ÷òî îñòàíîâèòü ýòî íåëüçÿ, à õèðóðãè÷åñêè ëå÷èòü ïîêà ðàíî, òàê ÷òî ÿ ñìîòðåëà íà ÷åðíûå êîðêè è äóìàëà î ñâîåì õðîíè÷åñêè-òðàâìàòè÷åñêîì íåâåçåíèè.Íî ãëóáîêî â äóøå ðàäîâàëàñü, ÷òî õîòÿ áû íè÷åãî íå ãíîèòñÿ, ìîé, îáîæàþùèé âîñïàëÿòüñÿ âî âñåõ ìåñòàõ, îðãàíèçì äåðæàëñÿ èçî âñåõ ñèë) ×åðåç íåäåëþ ìåíÿ âûïèñàëè èç áîëüíèöû è îòïðàâèëè äîëå÷èâàòüñÿ â ïîëèêëèíèêó ïî êîíòðîëåì òðàâìàòîëîãà, à åñëè åãî íåò, òî õèðóðãà, à åñëè è åãî íåò, òî òåðàïåâòà.  ðåãèñòðàòóðå ìåíÿ ïûòàëèñü ñðàçó îòïðàâèòü ê òåðàïåâòó, ìèíóÿ îñòàëüíûå ýòàïû. Íî ÿ âñïîìèíàëà çàáûòóþ íèòêó îò øâà â ìîåé çàäíèöå è ðàç çà ðàçîì ïîâòîðÿëà : Ìíå íåîáõîäèìî ïðîõîäèòü ëå÷åíèå ÏÎÄ ÊÎÍÒÐÎËÅÌ ÒÐÀÂÌÀÒÎËÎÃÀ!!!!!  èòîãå ïîáåäèëà äðóæáà è ìåíÿ íàïðàâèëè ê õèðóðãó, ñ îãîâîðêîé, ÷òî õèðóðã âñå ðàâíî ìåíÿ îòïðàâèò ê òåðàïåâòó, òàê ÷òî íà ïðèåì ÿ øëà â áîåâîì íàñòðîå. Õèðóðã îêàçàëñÿ ïîçèòèâíûì ïîëíåíüêèì äÿäå÷êîé : «Óõ òû! À ó âàñ æåëåçÿêà â ïàëüöå! Ïðåäñòàâëÿåòå? «
«Äà! ß Ðîññîìàõà! ß Æåëåçíûé ×åëîâåê! Òîëüêî òñññ!!)))» — ïîääåðæàëà ÿ . Òàê ÿ è õîäèëà òðè ðàçà â íåäåëþ íà ïåðåâÿçêè, ðàñêà÷èâàÿñü íà ýìîöèîíàëüíûõ êà÷åëÿõ îò » êàê æå ìåíÿ çàäîëáàëà ýòà ñèòóàöèÿ, ýòà òðàâìà, è ýòà ïñèõè÷êà, êîòîðàÿ ñëîìàëà ìíå ïàëåö» äî » Äîêòîð, ÿ áîþñü åñòü ÿáëîêè, ìíå êàæåòñÿ ÷òî â îðãàíèçìå ïåðåèçáûòîê æåëåçà, ÷òî äóìàåòå?)))».
Ïðîøëî 12-14 äíåé ïîñëå îïåðàöèè, ïîðà áûëî ñíèìàòü øâû, íî ÷åðíåþùèé íåêðîç ïóãàë íå òîëüêî ìåíÿ, ïîýòîìó ñíÿòèå õèðóðã îòòÿãèâàë äî ïîñëåäíåãî. Ñíèìàëè øâû, ìó÷èòåëüíî âûêîâûðèâàÿ èõ èç ïîä êîðîê, íà âñÿêèé ñëó÷àé â äâà ýòàïà, ñíà÷àëà ÷åðåç îäèí, â ñëåäóþùèé ïðèåì îñòàâøèåñÿ.  ïåðâûé ðàç ìíå ïî÷åìó òî ïîïëîõåëî, äàâëåíèå ðóõíóëî, è ÿ ,÷óòü áûëî, òîæå íå óïàëà, íî ìåíÿ óëîæèëè íà êóøåòî÷êó, çàäðàëè íîãè è ïîñîâåòîâàëè íå íåðâíè÷àòü. Ïîìîãëî. Îêàçûâàåòñÿ ó õèðóðãà â ïåðåâÿçî÷íîé íàøàòûðÿ íå äåðæàò, òàê ÷òî åñëè âû òàêàÿ æå òðåïåòíàÿ, òîíêî÷óâñòâóþùàÿ ëàíü(íûòèê è ïëàêñà) ñ íèçêèì äàâëåíèåì, êàê ÿ , òî íîñèòå ñâîé) Âòîðîé ðàç âñå ïðîøëî ïðàêòè÷åñêè áåçáîëåçíåííî. Èíîãäà ÿ ñïðàøèâàëà, êîãäà æå ìû íà÷íåì ëå÷èòü íåêðîç, íî âíÿòíîãî îòâåòà íå ïîëó÷àëà, ñíà÷àëà âðîäå ìåíÿ îáíàäåæèëè, ÷òî êîðêè ïîñâåòëåëè, ïîòîì íè÷åãî íå ãîâîðèëè, â êîíöå êîíöîâ ÿ íà÷àëà êàòåãîðè÷åñêè íàñòàèâàòü íà îòâåòàõ è ïîëó÷èëà : «Ñêàæåì òàê, âÿëàÿ äèíàìèêà.» Ýòî ñîâñåì íå ïðîÿñíèëî ñèòóàöèþ. Âÿëàÿ äèíàìèêà â êàêóþ ñòîðîíó? â ñòîðîíó çàæèâëåíèÿ èëè â ñòîðîíó íåêðîçà? Ìíå ðàäîâàòüñÿ åå âÿëîñòè èëè íàîáîðîò ïîäáàäðèâàòü ïî âå÷åðàì?
Источник
