Что такое аритмия сердца беременных

Беременность, даже легко протекающая, является серьезным стрессом для организма будущей матери. Постоянная нагрузка, бушующие гормоны, необходимость «работать за двоих» — все это так или иначе сказывается на состоянии органов. Неудивительно, что за 9 месяцев проявляются такие симптомы и заболевания, о которых будущая мать раньше и не задумывалась. Безусловно, наибольший стресс приходится на репродуктивную и гормональную системы, однако сердечно-сосудистая порой страдает не меньше. Одной из распространенных патологий является аритмия – нарушение сердечного ритма, которое может проявиться как до беременности, так и после ее наступления. В чем заключаются особенности заболевания, чем оно грозит матери и малышу и, самое главное, что делать, чтобы справиться с опасными симптомами? Попробуем разобраться в наболевшем для многих беременных вопросе!

Что представляет собой патология сердечного ритма?
Аритмия может являться как самостоятельным заболеванием, так и симптомом других, более серьезных проблем в работе сердечно-сосудистой системы. Заболевание представляет собой повторяющиеся приступы нарушения сердечного ритма без видимых на то причин. Это значит, что периодически сердце может биться быстрее или, наоборот, замедлять свою работу, причем изменения пульса происходят спонтанно. В результате все внутренние органы женщины недополучают молекулы кислорода, которые в норме должны разноситься кровеносной системой по организму. Регулярно повторяющаяся аритмия вызывает у плода кислородное голодание, что, в свою очередь, негативно сказывается на общем развитии и своевременном формировании крохи.
Чаще всего во время беременности аритмия появляется у женщин, склонных к подобной патологии до зачатия, однако даже те пациентки, которые никогда не жаловались на кардиологические проблемы, не застрахованы от приступов – заболевание является довольно непредсказуемым и, к тому же, коварным. Именно поэтому будущим мамам необходимо тщательно следить за состоянием здоровья, прислушиваться к любым неприятным симптомам и своевременно обращаться к врачу, дабы исключить усугубление ситуации.

Классификация болезни
Особенности течения аритмии, а значит, и последующее лечение зависят в первую очередь от формы заболевания. Сбои в сердечном ритме могут проявлять себя следующим образом:
- Экстрасистолия – самая неопасная форма кардиопатологии, которая в большинстве случаев не доставляет проблем, а иногда и вовсе никак не проявляется, за исключением периодического трепетания в грудной клетке.
- Мерцательная аритмия – куда более опасна, особенно для плода. Именно эта форма отклонения может вызвать гипоксию, спровоцировать самопроизвольный аборт или преждевременные роды. Если вовремя не принять меры, приступы с каждым разом будут становиться все длительнее и глубже.
- Синусовая аритмия – безусловно, самая опасная форма нарушения. Чаще всего она является не самостоятельным заболеванием, а симптомом куда более серьезных кардиологических проблем. Особый риск для беременной представляют непредсказуемые симптомы наступившего приступа, для которых характерна потеря сознания, ощущение удушья, потемнение в глазах и т.д.

Причины развития аритмии
В норме ЧСС контролируется синусовым узлом правого предсердия: электроимнульс, который проникает из предсердия в желудочки, провоцирует сокращение мышцы, запуская тем самым работу сердца. Сбой, приводящий к аритмии, может возникнуть на любом из этапов этого механизма – непосредственно в синусовом узле, на пути от предсердия к желудочкам или в миоцитах сердца. Давайте рассмотрим более детально каждый из возможных сценариев:
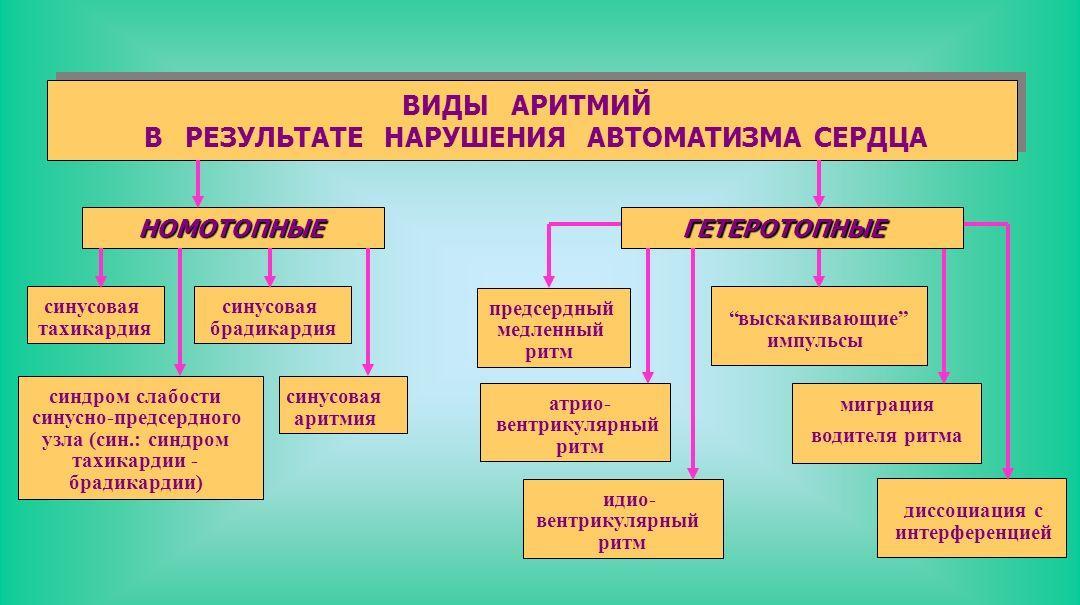
1. Нарушение автоматизма
При нарушении в синусовом узле может возникнуть несколько вариантов клинической картины:
- гетеротропное нарушение, при котором синусовый узел не справляется с возложенной функцией, и генерация ЧСС происходит в других областях;
- тахикардия, для которой характерен высокий пульс при нормальном синусовом ритме;
- собственно аритмия, то есть нарушение ритма сердца;
- брадикардия с замедлением пульса вплоть до 60 и менее ударов в минуту.
Внешне такая патология ощущается пациентом на физиологическом уровне: начинает пульсировать в висках (при тахикардии) или, наоборот, возникает слабость, головокружение, обморок (при брадикардии).

2. Нарушение проводимости
Если электроимпульс не передается полноценно от синусового узла к предсердиям и впоследствии к желудочкам, кардиолог диагностирует нарушение сердечной проводимости, которое проявляется различными симптомами, включая аритмию.
3. Нарушение возбудимости
Такой фактор характерен в основном для экстрасистолии. В этом случае возникают отклонения в миоцитах, которые никак не реагируют на корректно передаваемый импульс. Впрочем, при особо серьезной патологии возможна также тахикардия вплоть до 160 ударов в минуту, которая спустя определенный промежуток времени обычно купируется самостоятельно.
Что способствует возникновению болезни? Наиболее распространенные факторы риска
Факторами, влияющими на развитие аритмии, являются:
- Изменения в системе кровообращения, характерные для периода беременности. У женщин «в положении» резко и ощутимо увеличивается суммарный объем крови: во-первых, это позволяет обеспечить полноценное кровообращение в системе «мать-плацента-плод», а во-вторых, предотвращает серьезные последствия неизбежных кровопотерь во время родов. Однако такая нагрузка сказывается на работе сердца, вызывая сбои, в том числе и аритмию.
- Эмоциональный дисбаланс. Любой стресс или психоэмоциональное перенапряжение во время беременности ощущается совсем по-другому, а излишняя эмоциональность или волнение неизбежно приводит к учащению пульса. Поэтому в столь чувствительный период лучше избегать любых потрясений.
- Длительный токсикоз. Изнуряющая тошнота и другие симптомы токсикоза изматывают организм, вынуждая работать в «экстренных» условиях. Такие нагрузки вкупе с недостатком питательных веществ, который неизбежен при постоянной тошноте и рвоте, могут привести к патологии сердечного ритма.

- Анемия. Во время беременности уровень гемоглобина снижается, что может стать причиной кислородного голодания организма матери и ребенка. Защитные механизмы, пытаясь компенсировать недостаток, активизируют кровообращение путем учащения сердечных сокращений, что и вызывает частые приступы аритмии.
- Недостаток микроэлементов. Питание беременной должно быть особенно тщательно продуманно и сбалансированно, ведь поступающих питательных веществ должно хватать не только женщине, но и плоду. Дефицит йода, калия, железа сказывается на самочувствии пациентки, и приступы аритмии – один из распространенных симптомов подобного состояния.
- Причины, не связанные с беременностью. Неблагоприятная наследственность, хронические заболевания в анамнезе, патологии щитовидки, вегето-сосудистая дистония и десятки других отклонений могут стать сопутствующими факторами риска для развития аритмии во время вынашивания малыша.

Симптомы заболевания
Во время приступа аритмии отмечаются следующие симптомы:
- резкое изменение ЧСС – замедление или, наоборот, ускорение;
- головокружение вплоть до потери сознания;
- слабость, нечеткость зрения, стук в висках;
- гиперемия кожных покровов (чаще на лице, щеках);
- тремор в пальцах рук;
- «трепетание» в области сердца;
- тошнота, рвота.
В большинстве случаев сбои в работе сердца ощущаются физически, однако слабые приступы легко перепутать с обычным истощением или токсикозом, поэтому при малейшем подозрении следует на всякий случай обследоваться у кардиолога – он точно определит наличие аритмии.

Диагностические манипуляции
Для того, чтобы выявить аритмию при беременности, далеко не всегда хватает клинической картины и субъективных ощущений пациентки – в некоторых случаях для постановки диагноза требуется проведение специализированных исследований. Наиболее простым и наглядным способом является измерение ЧСС: если в норме пульс варьирует в диапазоне 60-80 ударов в минуту, то во время приступа аритмии эти показатели могут значительно снижаться или, наоборот, повышаться. Однако далеко не каждый случай тахи- или брадикардии можно рассматривать как аритмию – подобная патология возникает только при одновременном изменении частоты и ритмичности пульса.
Для уточнения особенностей течения аритмии во время беременности кардиолог может рекомендовать следующие исследования:
- стандартная электрокардиография,
- суточный мониторинг динамики показателей ЭКГ,
- УЗИ сердца и щитовидки,
- общий и биохимический анализы крови,
- исследование уровня гормонов щитовидки.

Столь тщательная диагностика позволяет определить не только наличие аритмии, но и особенности ее течения, конкретную форму и степень выраженности, а значит, составить корректную программу терапии, что особенно важно при беременности, когда список разрешенных медикаментов крайне невелик.
Лечение аритмии при беременности
Каждый случай нарушения сердечного ритма у беременной рассматривается индивидуально, ведь главное – чтобы польза от назначенной терапии сочеталась с отсутствием рисков для развития плода. Легкие формы патологии стараются купировать изменением образа жизни, поскольку такой способ является максимально безопасным и достаточно действенным. Полезные рекомендации, которые назначает специалист при аритмии, не только не нанесут вреда, но и помогут улучшить общее самочувствие женщины, облегчат течение беременности и поддержат организм в столь непростой период:
- Умеренное потребление соли (не более 5 г ежесуточно), сахара и трудноусвояемых животных липидов.
- Рацион, богатый калием, кальцием и магнием: кисломолочные продукты, гречка, орехи, семена тыквы, сухофрукты, черная смородина, капуста, мед и т.д.
- Частое, но дробное питание небольшими порциями 5 раз в день.
Подобная терапия применима только при нечастых и легко протекающих приступах аритмии и требует тщательного врачебного контроля. При отсутствии положительной динамики требуется более серьезная медикаментозная поддержка организма, особенности которой зависят от формы болезни и срока беременности. После изучения анамнеза и клинической картины кардиолог может назначить симпатомиметики, сердечные гликозиды и другие лекарственные препараты, разрешенные во время вынашивания ребенка. Точную дозировку и регулярность приема таблеток также рассчитывает врач.

В наиболее серьезных случаях лечение аритмии может включать оперативное вмешательство. Наиболее благоприятным периодом для подобных манипуляций является срок 26-30 недель, однако при угрозе жизни операция может быть проведена в любом триместре.
Похожие посты
Оставить комментарий
Источник
Всегда ли аритмия при беременности указывает на заболевание сердца? В большинстве случаев ускоренное сердцебиение выявляется впервые. Большинство эпизодов аритмии доброкачественные и исчезают после родов. При частых и длительных приступах ускоренного сердцебиения следует обратиться к врачу, чтобы исключить экстрасистолии – преждевременное сокращение сердца, а также его отделов.
Общие сведения
Эктопические ритмы наблюдаются почти у 50% беременных. Некоторые нарушения ритма регистрируются у 60% здоровых людей в возрасте 40 лет при проведении суточного мониторинга. При беременности частота сердечных сокращений (ЧСС) увеличивается на 25%, потому эпизоды синусовой тахикардии не редкость в третьем триместре.
 | Мнение врача Женское сердце переносит на 50% больше крови к матке. К концу срока плод получает одну пятую часть от всего объема крови, при этом сердечный выброс увеличивается на 30-50%. Происходит повышение сердцебиение от 70 до 80-90 ударов в минуту. Примерно на 30 неделе беременности сердечный выброс слегка снижается, но в родах возрастает еще на 30%. Только спустя 6 недель после родов у женщины восстанавливают дородовые показатели гемодинамики |
Иногда женщины ощущают изменения пульса, и чаще всего это вариант нормы. На фоне усиленной функции появляются шумы в сердце. Постоянные диастолические шумы и аритмии указывают на болезнь сердца.
Причины
ЧСС при беременности растет из-за гемодинамических, гормональных, а также вегетативных изменений:
- Увеличение эффективного объема циркулирующей крови от 30-50% начинается с 8 недель беременности и достигает пикового значения к 34 неделе.
- Сердечный выброс увеличивается в среднем на 6,7 л/мин в первом триместре и более чем на 8,7 л/мин в третьем триместре. В результате ЧСС повышается на 15%.
- Увеличение объема плазмы вызывает растяжение миоцитов предсердий , а также желудочков, что может привести к ранней деполяризации – заблаговременному проведению сигнала.
- Миокард становится менее эластичным, замедляется проводимость клеток из-за ранней активации ионных каналов. Большой объем камер приводит к появлению возможных «входов» для повторного возбуждения клеток.

Физиологические ускорение сердечных сокращений в третьем триместре влияет на риск синусовой аритмии у беременных. Доказано, что эстроген увеличивает количество адренорецепторов в миокарде и адренергические реакции на протяжении беременности.
Ритм сердца более 100 ударов в минуту при беременности считается тахикардией. Эта разновидность аритмии снижает поступление крови и кислорода к тканям тела. Результатом становится ишемия, стенокардия. Разновидность ускоренного сердцебиения зависит от источника ритма:
- Синусовая аритмия при беременности – формируется в синоатриальном узле после стресса и физических нагрузок.
- Несинусования – происходит из стенок камер, бывает желудочковой и наджелудочковой.
Отдельные типы аритмии имеют различные механизмы при беременности:
| Типы аритмии | Механизм проявления |
|---|---|
| Суправентрикулярная тахикардия | Приступы патологического ускорения пульса с фибрилляцией (трепетанием) предсердий. Обычно связана с врожденными патологиями и заболеваниями до зачатия. |
| Предсердно-желудочковая узловая тахикардия | Наиболее распространенный тип среди беременных женщин. Данный вид аритмии не нарушает здоровье плода и матери, но обуславливает гемодинамическую нестабильность в питании плаценты. |
| Предсердно-желудочковая тахикардия | С механизмом re-entry возникает у женщин с врожденными пороками сердца, серьезно нарушает гемодинамику при сердечной недостаточности из-за систолической или диастолической дисфункции. |
| Фибрилляция предсердий | Редко встречается без врожденной или приобретенной клапанной болезни сердца. Приступы мерцательной аритмии у беременных случаются на фоне тиреотоксикоза, снимаются только препаратами («Аденозин», «Дигоксин», «Пропранолол»). |
| Желудочковая тахикардия | Длительностью более 30 секунд встречается редко и у женщин, знающих о проблемах сердца. |
Наиболее вероятные причины тахикардии при беременности: острая потеря крови, анемия, беспокойство, астма, обезвоживание, внематочная беременность, лихорадка, тяжелая работа, проблемы с сердцем и легкими, инфекции, сепсис, тяжелые травмы, побочный эффект некоторых лекарств и проблемы с щитовидной железой. Иногда тахикардия связана с акушерскими проблемами, такими как амниотическая жидкость, кровоизлияние, отслойка плаценты или разрыв матки.
Аритмию вызывают структурные болезни сердца:
- цианотические заболевания (тетрада Фалло);
- клапанные заболевания (двустворчатый аортальный клапан);
- дефекты предсердно-желудочковой перегородки.
Приступы вызывают приобретенные структурные изменения сердца: патологии клапанов после перенесенной ревматической лихорадки или эндокардита, кардиомиопатии. Аритмия, не обусловленная структурными патологиями, обычно связана с дегенерацией проводящей системы, а также метаболическими нарушениями.
Симптомы
Беременная женщина замечает слабость и головокружение вместо аритмии. Ощущение замирания сердца и сильного резкого удара – субъективно, встречается редко.
Нарушения сердечного ритма проявляются общими признаками:
- усталость;
- боль в груди;
- затрудненное дыхание;
- головокружение;
- спазм в теле;
- потеря сознания.
У беременных синусовая тахикардия возникает на фоне анемии. К признакам добавляется тревожность и непереносимость физических нагрузок. Женщины во время приступа ощущают собственное сердцебиение, жалуются на недомогание, потливость и предобморочное состояние, а реже – на одышку или боль в груди.
Аритмия при беременности на ранних сроках
С первых дней беременности эстроген и прогестерон вырабатываются в повышенных количествах желтым телом яичника. Повышение эстрогена, человеческого хорионического гонадотропина, влияет на активность рецепторов адреналина. В результате растет вегетативная активность в основном симпатической нервной системы – реакции «бегство и борьба». Механизм подавляет парасимпатическую нервную систему, которая регулирует пищеварение. Частично это объясняет развитие токсикоза. В связи с ростом уровня стероидных гормонов повышается нагрузка на печень, функция которой снижена при активной симпатической нервной системой. Женщины испытывают интоксикацию, и ее главный признак – тахикардию.

Рвота, как одно из проявлений токсикоза, сопровождается утратой электролитов. Здоровая концентрация калия в крови составляет 3,5-5,2 ммоль/л. Потенциал покоя мембраны клеток сердечной мышцы определяется соотношением концентрации калия во внутриклеточной жидкости и за пределами клетки. Незначительные изменения уровня в плазме крови меняют мембранный потенциал покоя, влияя на электрическую активность сердца. Клинически электролитный дисбаланс проявляется аритмиями. Нормальный сердечный ритм нарушается при дисбалансе кальция и магния.
Аритмия на поздних сроках
В третьем триместре беременности сердце адаптируется под большие объемы крови. Желудочки и предсердия расширяются. Особенно увеличивается масса левого желудочка. Клетки миокарда растягиваются. Из-за чего они чаще готовы проводить импульс возбуждения из-за преждевременной деполяризации. Сокращается период рефрактерности – нечувствительности клеток к сигналу нерва. Любой прирост частоты сердечных сокращений может вызвать опасный приступ фибрилляции предсердий. Гормональные всплески и стрессы накануне родов способствуют аритмичности.
На поздних сроках увеличенная матка анатомически и физиологически влияет на область сердца и грудную клетку. ЧСС в состоянии покоя увеличивается при сокращении интервалов PR, QRS и QT на электрокардиограмме беременных женщин. Сердце смещается вверх и влево, отклоняется левая ось. Проводимость клеток нарушается из-за растяжения камер. Возникают наджелудочковые тахикардии и желудочковые экстрасистолии.
Растущая матка давит на купол диафрагмы – дыхательной мышцы. Сквозь нее проходит блуждающий нерв, регулирующий сердцебиение. Растущий живот мешает ребрам расширяться в стороны на вдохе. Женщины начинают дышать «грудью» с подъемом ключиц и ребер вверх. Это вызывает напряжение в мышцах шеи. Спазм приводит к раздражению блуждающего нерва, который обычно держит пульс на уровне 90 ударов в минуту.
Аритмия у плода
Нарушения сердцебиения у плода встречаются в 2% случаев. Нормальная частота пульса составляет 100-180 ударов в минуту. Наиболее частыми аритмиями у плода при беременности являются экстрасистолии предсердий, наджелудочковые тахикардии – устойчивые и неустойчивые. Устойчивые наджелудочковые тахикардии вызывают неиммунную водянку плода, провоцируют преждевременные роды и перинатальные патологии. Лечение зависит от гестационного возраста, продолжительности тахикардии, состояния здоровья матери и возможных рисков.
Развите ребенка с 28 по 40 неделю
Ученые определили взаимосвязь между этим сердечным заболеванием у плода и хромосомными аномалиями на 10-14 неделях беременности. Пульс выше 170 ударов в минуту является фактором риска для отклонений при генетическом скрининге первого триместре независимо от других причин. Также доказано, что высокий уровень материнского стресса и выброс гормона кортизола влияет на структурные аномалии сердца у плода.
Как лечить заболевание
Когда требуется лечение данного недуга во время беременности? Все зависит от частоты, длительности приступов и переносимости. Кардиолог всегда учитывает побочные эффекты, вызванные метаболизмом препаратов. Наибольший риск возрастает в период органогенеза, который заканчивается к концу первого триместра. Сначала назначаются минимальные дозы лекарств под строгим контролем материнского и фетального состояния. В практике используют следующие препараты: «Дигоксин», «Аденозин», «Амиодарон», «Флекаинид», «Прокаинамид», «Пропранолол», «Пропафенон», «Хинидин», «Соталол» и «Верапамил». Беременность меняет фармакокинетику лекарств. Многие женщины, которые хорошо реагировали на терапию до зачатия, испытывают аритмии даже на фоне медикаментозного лечения.
Список разрешенных и эффективных лекарств:
К наиболее опасным препаратам для ребенка и матери относится «Амиодарон» Он нарушает функцию щитовидной железы и вызывает преждевременные роды.
При беременности это сердечное заболевание лечат консервативно. Если сердечное заболевание не выявлено, женщине прописывают отдых. Снять приступ помогают вагальные маневры: умывание ледяной водой, массаж сонной артерии и выдох с сопротивлением для нормализации ритма сердца. Аритмии, вызванные физиологическими факторами, проходят сразу после родов.
Последствия и осложнения для матери и плода
Аритмии, как симптом сердечных патологий, влияют на исход беременности. Исследования подтверждают, что акушерские осложнения возникают в 35% случае при наличии структурных изменений в сердце у матери. При выборе препаратов для коррекции сердечного ритма учитывают срок развития будущего малыша.
Преждевременные роды у женщин с аритмиями вызваны ранним разрывом плодного пузыря и старением плаценты. Осложнения обусловлены снижением кровотока в организме женщины. Болезнь повышает риск послеродового кровотечения. Потому при беременности предлагают стимуляцию родовой деятельности в конкретный день. При стойких приступах на фоне некорректированного дефекта межпредсердной перегородки повышается риск развития преэклампсии.
Нарушения сердцебиения у беременных чаще носят физиологический характер и безопасны. Они могут сопровождаться слабостью и головокружением. Причинами являются анемии, рвота при токсикозе. При частых и стойких приступах нужно обращаться к врачу.
Источник
